Läkemedel för behandling av typ 2 diabetes
Behandling av typ 2 diabetes: läkemedel som minskar risken för komplikationer
Hur man behandlar typ 2 diabetes?
Typ 2 diabetes är en komplicerad sjukdom där flera faktorer spelar roll och bidrar olika till utvecklingen av diabetes. Kroppen utvecklar en störning i omsättning av blodsocker vilket till slut leder till att blodsockernivåerna stiger. Två viktiga faktorer till typ 2 diabetes är att kroppen producerar för låga nivåer av hormonet insulin eller så har hormonet en nedsatt effekt i kroppen. När kroppen utvecklar en nedsatt känslighet för hormonet insulin så lider man av ett tillståndet som kallas insulinresistens.
På senare tid har forskare upptäckt att typ 2 diabetes är ett tillstånd där flera olika metabola störningar uppstår i kroppen, även hos personer som inte har insulinresistens (vilket är en väldigt liten andel) så har personer med typ 2 diabetes större risk att drabbas av allvarliga komplikationer och förtida död jämfört med personer utan diabetes.
Hjärt-kärlsjukdomar är de vanligaste och mest fruktade komplikationerna vid typ 2 diabetes och delas vanligtvis in i två huvudgrupper, makrovaskulära och mikrovaskulära komplikationer. Dessa uttryck beskriver i vilken del av kärlträdet som sjukdomen uppstår. Mikrovaskulära komplikationer drabbar de minsta blodkärlen som heter kapillärer, arterioler och venoler. Dessa blodkärl är väldigt små och har en diameter på 100 mm (mikrometer).
Diabetesrelaterade komplikationer
Nationella diabetes registret (NDR) visar att av alla personer med typ 2 diabetes i Sverige så har 20% drabbats av komplikationer i blodkärlen som försörjer hjärtmuskeln (kranskärlsjukdom), 8% har stroke och 8% lider hjärtsvikt. Dessa komplikationer är 2-4 gånger vanligare jämfört med jämnåriga personer utan diabetes.
I NDR har man även studerat insjuknandet i mikrovaskulära komplikationer, där har man observerat att av alla personer med typ 2 diabetes i Sverige har 30% förändringar i det små blodkärlen som försörjer ögonens näthinna och njurarnas minsta filtrationssystem. Risken för diabetesrelaterade komplikationer är större hos individer som har haft diabetes i många år (lång diabetesduration). Hos personer med typ 2 diabetes som har haft sjukdomen i mer än 5 år har ungefär hälften någon form av kärlsjukdom.
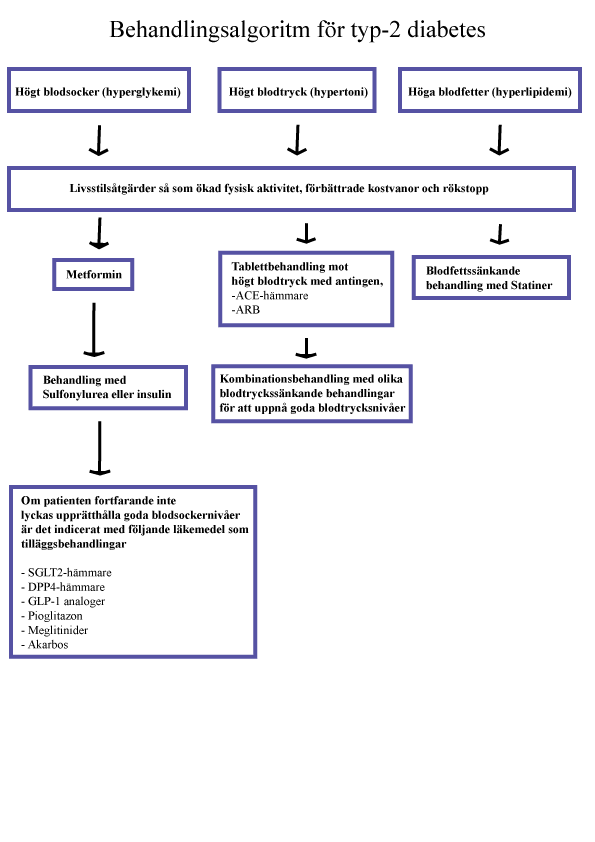
Komplikationer som uppstår till följd av typ 2 diabetes kan förebyggas eller senareläggas genom intensiv behandling av flera kända riskfaktorer, exempelvis högt blodsocker (hyperglykemi), högt blodtryck (hypertoni) och förhöjda blodfetter (dyslipidemi). Utöver dessa traditionella och medicinskt modifierbara riskfaktorer så finns även övertygande evidens för att rökning, låg fysisk aktivitetnivå och dålig kost bidrar kraftigt till utvecklingen av hjärt-kärlsjukdomar och förtida död hos personer med typ 2 diabetes.
Behandlingsmål
I denna artikel går vi igenom behandlingsrekommendationer och mål för olika läkemedel som verkar mot högt blodsocker (hyperglykemi) vid typ 2-diabetes. Internationell konsensus för behandlingsmål av blodsocker hos individer med typ 2 diabetes är ett långtidsblodsocker (HbA1c) ≤ 6.5 %.
Den behandlade läkaren bör ta flera kliniska faktorer i beaktning innan man bestämmer behandlingsmål tillsammans med patienten. Personer med diabetes som inte haft sin sjukdom i flera år, inte har tidigare hjärt-kärlsjukdom, har låg risk för svåra blodsockerfall (hypoglykemi) eller annan samsjuklighet brukar behandlas med intensiv blodsockersänkande behandling. Intensiv blodsockersänkande behandling är ett uttryck som används ofta vid diskutioner.
Dessa faktorer brukar även innebära att andra riskfaktorer för hjärt-kärlsjukdomar inte heller behandlas särskilt intensivt, exempelvis högt blodtryck (hypertoni) höga blodfetter (hyperlipidemi).
Hur en läkare behandlar blodsocker baseras även på olika faktorer, de individer med diabetes som haft sin sjukdom väldigt länge, har en historik av höga blodsockervärden, annan allvarlig samsjuklighet eller hög risk för att patienten drabbas av svåra blodsockerfall (hypoglykemier). brukar innebära att behandlade läkare accepterar högre nivåer av långtidsblodsocker (HbA1c). Anledningen till detta är att blodsockernivåerna stiger successivt ju längre personen har levt med sjukdomen, oavsett pågående behandling, vissa behandlingar har däremot en kraftigt bromsande effekt mot denna utvecklinge, exempelvis insulin och gastric bypass kirurgi.
Kroppen anpassar sig till de stigande nivåerna av blodsocker vilket innebär att ett relativt stort blodsockerfall (hypoglykemi) orsakar betydligt större skada mot kroppen än komplikationerna till följd av åderförkalkning. Det är framför allt hjärnans celler som drabbas värst av plötsliga blodsockerfall men vissa studier menar även att hypoglykemier kan orsaka instabilitet i åderförfettnings placken som finns i våra blodkärl.
Sänk ditt blodsocker
Målsättningen med behandling av typ 2 diabetes är att uppnå symptomfrihet, bibehållen hög livskvalitet och förhindra framtida diabetes relaterade komplikationer så som hjärt-kärlsjukdomar (mikro- och makrovaskulära komplikationer) och samtidigt bibehålla en hög livskvalité.
Personer med typ 2 diabetes drabbas inte bara av sena komplikationer som hjärt-kärlsjukdomar utan drabbas även av akuta komplikationer, till dessa räknas främst ketoacidos som ibland kan bero på en komplikation av metforminbehandling eller förhöjda nivåer blodsocker pga dålig behandling. Ett annat vanligt tillstånd är allvarligt blodsockerfall (hypoglykemisk episod) samt hyperglykemiskt hyperosmolärt syndrom.
Ett annat mål för personer med diabetes är att vara fri från diabetessymtom, som ökad urinproduktion (polyuri), ökad törst, trötthet och synfel (ackommodationsstörningar), som talar för förhöga nivåer blodsocker. Detta påverkar livskvaliteten och är ett viktigt mål vid behandlingen av diabetes.
Patientutbildning är en central del i diabetesvården och större vikt borde läggas vid att förse patienten med kunskap och trygghet, framför allt vid komplicerade behandlingssituationer. Patientutbildningen borde sträva efter att förse alla patienter med instrumenten för att ta kontroll över sin livssituation och sin sjukdom. Förändring av levnadsvanor är en viktig hörnsten i behandlingen vid diabetes.
- Ett långsiktigt mål vid diabetes är att reducera uppkomsten av synskador, njurpåverkan, fotsår, amputationer, hjärt-kärlsjukdom och andra diabetesrelaterade komplikationer.
- God kontroll av blodsockernivåer kan bromsa progressen av organskador i ögon, njurar och i fötterna. Detta kan leda till svåra organskador som till slut påverkar individens hälsa och liv.
Mål för blodsockerkontroll bör alltid individualiseras utifrån patientens perspektiv. En enkel regel är att mycket god blodsockerkontroll är att föredra om personen inte är svårt sjuk av olika skäl. Under honeymoon fasen av typ 1 diabetes och vid nyupptäckt typ 2 diabetes så bör blodsockernivåer behandlas så att de normaliseras . Kvinnor som utvecklar graviditetsdiabetes bör behandlas till normala blodsockernivåer för att öka chanserna till ett gynnsamt utfall.
Under tonåren är det svårare att kontrollera blodsockernivåer dels på grund av hormonet GH (Growth hormone) som potentier insulinresistensen. En perfekt glukoskontroll kan i sådana situationer vara svår att uppnå och strikta mål kan leda till misslyckande och besvikelse, detta kan få negativa konsekvenser för blodsockerkontrollen i framtiden för personer med diabetes.
Kontrollera blodsocker regelbundet
Patienter med typ 2 diabetes rekommenderas att mäta blodsockernivåerna (HbA1c) två till fyra gånger årligen, och patienter som har pågående läkemedelsbehandling bör dessutom själva mäta blodsockernivåerna mer frekvent. Antalet årliga kontroller bestäms individuellt, men oftast rekommenderas 4 kontroller årligen för alla individer med typ 2 diabetes.
För personer med typ 2 diabetes måste den behandlanden läkare ta hänsyn till ålder, förväntad livslängd och annan samsjuklighet, exempelvis hjärt-kärlsjukdom eller andra diabeteskomplikationer. Patienter och läkare borde sträva efter ett normaliserat blodsockervärde.
Andra riskfaktorer för komplikationer
Individer med diabetes borde fokusera på att påverka även andra riskfaktorer för hjärt-kärlsjukdom, till exempel övervikt, fetma, högt blodtryck, kolesterol och rökning, samt utföra en individuell riskskattning med avseende på hjärt-kärlsjukdom. För personer med diabetes är det vanligt med multifaktoriell riskintervention, vilket innebär att flera riskfaktorer för hjärt-kärlsjukdom behandlas samtidigt. En stor andel av alla patienter med typ 2 diabetes har flera andra riskfaktorer för hjärt-kärlsjukdomar, därför är det inte ovanligt att dessa patienter får flera olika läkemedel som skyddar hjärta och blodkärl.
Läkemedelsstudier inom diabetes och hjärta-kärl
Under 2008 publicerades flera forskningsstudier som undersökte effekten av olika läkemedel mot förhöjda blodsockernivåer hos individer med typ 2-diabetes, dessa studier har bidragit avsevärt till sjukvårdens nuvarande behandlingsriktlinjer vid typ 2-diabetes.
Resultaten från dessa läkemedelsprövningar var dock svårtolkade och delvis motsägelsefulla, en av dessa studier som heter ACCORD avbröts i förtid då individerna som behandlades med intensiv blodsockersänkande behandling hade större risk för hjärt-kärlsjukdom.1
Två omtalade läkemedelsprövningar inom diabetes som heter VADT och ADVANCE, visade att risken för hjärt-kärlsjukdom inte var mindre hos de med intensiv blodsockerbehandling. Det innebär att dessa studier inte ger stöd för att lägre blodsockernivåer än dagens rekommenderade nivåer skulle vara bättre för individen med diabetes 2,3
Läkemedelsstudier som studerat effekten av intensiv blodsockersänkande behandling har olika definitioner av intensiv behandling, majoriteten utav studier anser att långtidsblodsocker (HbA1c) hos individer med typ 2 diabetes som ligger kring ≤ 42 mmol/mol eller ≤ 48 mmol/mol har intensiv behandling. Inom diabetesvården finns det flera rekommendationer för olika situationer där det saknas evidens, flera utav våra nationella behandlingsrekommendationer bestäms av expertgrupper inom diabetes.
Intensiv glukossänkande behandling
December 2008 publicerades forskningsfynd från den omtalade studien Veterans Affairs Diabetes Test (VADT), som är en långsiktig studie där man undersökt effekten av intensiv blodsockerkontroll på amerikanska krigsveteraner med typ 2-diabetes.
Resultaten visar att intensiv blodsockersänkande behandling bidrar till ökad risk för hjärt-kärlsjukdomar och tidig död hos individer med typ 2 diabetes, fynden från VADT överensstämmer med resultaten från två andra omfattande läkemedelsprövningar ACCORD och ADVANCE.
ADVANCE-studien visade däremot att intensiv blodsockersänkande behandling minskade utvecklingen och försämringen av mikrovaskulära komplikationer men utan någon effekt på kardiovaskulära händelser. ACCORD stoppades tidigt på grund av ökad risk för dödsfall hos patienter som genomgick intensiv blodsockersänkning.
Vissa av författarna till studierna menar att resultaten till viss del beror på hög samsjuklighet och lång diabetes duration hos många av studiedeltagarna som ingick i studierna. I VADT var medelåldern 60 år hos studiedeltagarna, flertalet hade högt blodtryck, förhöjda blodfetter och kraftigt förhöjda blodsockervärden. Författarna menar att den långa diabetes durationen och deras tidigare blodsockervärden nog var anledningen till att intensiv blodsockersänkande behandling ökade riskerna för hjärt-kärlsjukdomar.
Dessutom känner man till från tidigare diabetesstudier att effekten av lågt blodsockersänkande behandling ses först många år efter det att patienten minskat blodsockernivåer.
Rekommenderade blodsockernivåer
| Målvärden för långtidsblodsocker (hemoglobin A1c, HbA1c) | |
| God kontroll | <6,5 |
| Gränsnivå | 6,5-7,5 |
| Otillfredsställande | >7,5 |
| Hos patienter med typ 2 diabetes där man strävar efter symptomfrihet från högt blodsocker än prevention av sena komplikationer är målet för HbA1c < 8-9%. |
| Målvärden för blodsocker | ||
| Inte under | Inte över | |
| Blodsocker före måltid, mmol/L | 4,5 | 8 |
| Blodsocker 2 timmar efter måltid mmol/L | 4,5 | 10 |
Dessa gränser för blodsockernivåer bör varje person med typ 2 diabetes sträva efter, och den nedre gränsen ska inte uppfattas som ett målvärde att sträva efter utan den utgör nivån som inte bör underskridas. Hos patienter med typ 2 diabetes där man endast vill uppnå symptomfrihet och inte prevention av komplikationer så rekommenderas övre gränsen cirka 9 respektive 12 mmol/L före och efter måltid. Målvärden för dessa patienter gäller endast de övre gränserna eftersom att man i första hand vill undvika allvarliga blodsockerfall till varje pris.
Legacy-effekten vid blodsockersänkande behandling
En känd brittisk läkemedelsprövning som heter United Kingdom Prospective Diabetes Study (UKPDS) visade att individer med typ 2 diabetes som behandlades med intensiv blodsockersänkande behandling under ett antal år hade lägre risk att drabbas av småkärlssjuka (mikrovaskulära komplikationer) som leder till organsvikt, nervskador och ögonkomplikationer. Denna studie observerade dock ingen minskning för de fruktade komplikationerna, hjärtinfarkt och stroke.
Tidigare i detta kapitel diskuterade vi den studie som först undersökte om personer med typ 1 diabetes gynnas av intensiv behandling mot högt blodsocker, nämligen DCCT studien. I en uppföljningsstudie till DCCT som döptes till DCCT/EDIC noterade studieförfattarna att intensiv behandling mot blodsocker även har en positiv effekt mot komplikationer som akut hjärtinfarkt och stroke.
I läkemedelsprövningar där man studerar effekten av blodsockersänkande läkemedel är det inte ovanligt att effekten syns flera år efter att personen sänkt blodsockernivåerna. Precis som för DCCT studien så publicerades en uppföljningsstudie tio år efter att UKPDS avslutades, man hade undersökt studiedeltagarna från den första läkemedelsprövningen och studerade hur det hade gått för studiedeltagarna. Även i denna uppföljningsstudien observerade man att personer som erbjöds intensiv blodsockersänkande behandling hade lägre risk för makrovaskulära komplikationerna, så som hjärtinfarkt och stroke.
Det som är intressant med dessa två studier är att personer som genomgick intensiva blodsockersänkande behandlingen hade ungefär samma blodsockernivåer som den andra behandlingsgruppen bara ett år efter att läkemedelsprövningen hade avslutats, trots detta så sågs en tydlig effekt många år efter studien avslutat. Detta innebär att intensiv blodsockersänkande behandling under bara några år har en signfikant effekt på hjärt-kärlkomplikationer, även om blodsockernivåerna stiger snabbt till sina ursprungliga nivåer när studien avslutas.
Forskarna bakom studierna menar att personer med typ 2 diabetes har lägre risk för makrovaskulära komplikationer först efter några år. Samtidigt visar dessa läkemedelsprövningar att den positiva effekten av intensiv behandling fortsätter att skydda individen många är efter att den “skyddande effekten” väl inträder, detta fenomen döptes till ”legacy effekten”.4
Resultaten har föranlett att många läkemedelsprövningar visar blodsockersänkande effekter men inte tydlig skillnad för andra händelser som död, akut hjärtinfarkt eller stroke.
Intensiv behandling av blodsocker – bra men svårt
Intensiv blodsockerkontrollerande behandling fick sitt stora genombrott 1993 efter en studie som heter DCCT (The Diabetes Control and Complications Trail) där man visade att minskning av långtidsblodsockret (HbA1c) kunde förebygga kärlsjukdom hos individer med typ 1-diabetes, i denna studie noterades att en procentenhets minskning av långtidsblodsockret (HbA1c) medförde en 25 % minskning att drabbas av hjärt-kärlsjukdom, dessa resultat extrapolerades initialt till individer med typ 2 diabetes innan mer specifika läkemedelsprövningar genomfördes för just typ 2-diabetes.
Olika faktorer som man bör fundera över vid påbörjande av insulinbehandling vid typ 2 diabetes |
|---|
|
Behandlingsmål vid typ 2 diabetes
Dagens behandlingsmål baseras framför allt på kliniska läkemedelsprövningar, epidemiologisk undersökningar, observationsstudier eller genom extrapolation av andra studier med olika patientgrupper.
En välkänd studie som heter United Kingdom Prospective Diabetes Study (UKPDS) visade att minskning av långtidsblodsocker (HbA1c) med 10 mmol/mol mellan 53 mmol/mol i intensivbehandlingsgruppen och 63 mmol/mol i kontrollgruppen resulterade i ca 25% minskning av småkärlssjuka (mikrovaskulära komplikationer, njurskada och kärlskada i ögonbottnen), insjuknandet i hjärtinfarkt minskade även med 16%.5,6
Enheten för långtidsblodsocker anges i form av hemoglobin A1c, det är viktigt att notera att den metod som används för att mäta HbA1c i UKPDS inte motsvarar våra HbA1c värden som fås genom Mono-S metoden på svenska sjukhuslaboratorier. I de svenska Nationella Riktlinjerna för Vård och Behandling vid Diabetes Mellitus målvärdet för god blodsockerkontroll bestämts vara <6,5% medan individer som har HbA1c >7.5% har en otillfredsställande kontroll.
Enligt Internationella Diabetesfederationen (IDF) och många regioner i EU så anses individer med HbA1c <48 mmol/mol ha lägre risk för utveckling av hjärt-kärlsjukdom.
Diagnostiska gränsvärden enligt WHO för typ 2 diabetes är HbA1c ≥ 48 mmol/mol, personer utan diabetes har < 42 mmol/mol. Vid provtagning av venösa plasma-glukos (blodsockervärden) så ställs diagnosen typ 2 diabetes vid värden, ≥ 7,0 mmol/L vid fastande och vid blodsockervärden över ≥ 11,1 mmol/L 2 timmar efter födointag är tecken på dålig blodsockerkontroll. För blodprover som tas längst ut finger topparna så är dessa världen ungefär en enhet större.
| Behandlingsmål för blodsocker hos individer med typ 2-diabetes | |||
| Organisation | Långtidsblodsocker
– HbA1c (mmol/mol) | fP-glukos (mmol/L)
– fasteglukos | Blodsocker efter födointag
– Postprandiellt P-glukos (mmol/L) |
| American Diabetes Association (ADA) | < 53 mmol/mol | ||
| International Diabetes Federation (ID F) | ≤ 48 | ≤ 6,0 mmol/L | ≤ 7,5 mmol/L |
| American Association of Clinical Endocrinology (AA CE) | ≤48 | ≤ 6,0 | ≤ 7,8 |
| European Society for Cardiology (ESC) and European
Association for the Study of Diabetes (EASD) | <48 – 53 | ||
| National Institute for Health and Clinical Excellence (NICE), UK | ≤48 | ||
| Svensk Förening för Diabetologi | <42 | < 6 | < 8 |
I klinisk praxis så brukar man sträva efter olika nivåer för HbA1c beroende på diabetes duration, förväntad livslängd hos patienten, avsaknad av manifest hjärt-kärlsjukdom, avsaknad av annan allvarlig sjukdom. Patienter som har kort diabetes duration (5-10 år) och uppfyller de andra ovannämnda kriterierna förväntas ligga mellan 42-52 mmol/mol i HbA1c.
För personer med typ 2 diabetes med längre diabetes duration (>10 år), annan samsjuklighet eller svårigheter med att uppnå lägre blodsockernivåer pga upprepade blodsockerfall (hypoglykemiska episoder) så strävar man oftast efter blodsockervärden mellan 53-69 mmol/mol i HbA1c, de övre värdena brukar oftast tillåtas för personer med biologisk ålder över 80 år, manifest hjärt-kärlsjukdom och uttalad risk för blodsockerfall.
Insulinbehandling
Detta kapitel handlar om tablettbehandling vid typ 2 diabetes men flera individer med typ 2 diabetes kräver även insulin som tillägg till tablettbehandling för att kontrollera sina blodsockernivåer. De flesta med nydebuterad typ 2 diabetes börjar behandling med en kombination av kost, motion och tabletter. Med tiden kommer vissa människor att behöva lägga till insulin eller annan injicerbar medicin eftersom deras blodsockernivåer inte är väl kontrollerade. I vissa fall rekommenderas insulin (eller annat injicerbart läkemedel) först, som initial behandling. Din vårdgivare kommer att prata med dig om dina alternativ och mål, och samarbeta med dig för att göra en behandlingsplan.
Typer av insulin
Det finns flera typer av insulin. Dessa typer klassificeras enligt hur snabbt insulinet börjar fungera och hur länge det förblir aktivt:
Snabbverkande
- Insulin lispro (varumärke: Humalog)
- Insulin aspart (varumärke: Novolog)
- Insulin glulisin (varumärke: Apidra)
Mellanverkande
- Insulin NPH (varumärke: Humulin N)
- Insulin lispro protamin (blandat med snabbverkande insulin lispro [varumärke: Humalog Mix])
Långverkande
- Insulin glargin (varumärke: Lantus)
- Insulin detemir (varumärke: Levemir; mellanliggande till långverkande; kan behövas två gånger dagligen)
Mycket långverkande
- Insulin degludec (varumärke: Tansiba)
- Insulin glargin 300 enheter/ml (varumärke: Toujeo)
En form av inhalerat insulin (varumärke: Afrezza) finns i USA. Inhalerat insulin har inte visats sänka A1C- nivåerna till den vanliga målnivån på mindre än 7 procent i de flesta studier. Dessutom krävs lungfunktionstest innan det startas och periodiskt under behandlingen. Av dessa skäl har inhalerat insulin inte använts i stor utsträckning.
Initial insulindos
När insulin startas för typ 2 diabetes rekommenderar vårdgivare vanligtvis ”basalt” insulin; detta innebär att man tar medelverkande och/eller långverkande former av insulin för att hålla blodsockret kontrollerat hela dagen. Du kommer sannolikt att behöva ta basinsulin en gång per dag, antingen på morgonen eller vid sänggåendet.
Om du använder en kombination av behandlingar (dvs en oral medicin plus insulin) betyder det i allmänhet att du kan ta en lägre dos insulin jämfört med personer som bara tar insulin. Eftersom insulin kan orsaka viktökning på lång sikt så kan kombinationsbehandling minska risken för viktökning. Din vårdgivare kommer att samarbeta med dig för att övervaka din kropps respons och justera dosen över tid.
Typ 2 diabetes fortskrider vanligtvis över tiden, vilket gör att kroppen producerar mindre insulin. Vissa människor behöver en mer komplex insulinbehandling. I denna situation läggs en dos före måltid av snabbverkande eller kortverkande insulin till dosen av basalt insulin en gång dagligen. Som ett första steg kan måltidsinsulin påbörjas som en enda injektion före dagens största måltid, men din vårdgivare kan föreslå ett annat tillvägagångssätt. Dosen av kortverkande eller snabbverkande insulin justeras omedelbart före en måltid. Dosen som behövs beror på många olika faktorer, inklusive din nuvarande blodsockernivå, födans kolhydratinnehåll och din aktivitetsnivå.
Personer med typ 2 diabetes behandlas ibland med ”intensiva” insulinregimer. Intensiv insulinbehandling kräver flera injektioner av insulin per dag eller användning av en insulinpump. Det kräver också mätning av blodsockernivåer flera gånger om dagen, med justering av insulindosering före måltid baserat på måltidens storlek och kolhydratinnehåll. Detta tillvägagångssätt används oftare hos personer med typ 1 diabetes.
Injicera insulin
Insulin kan inte tas i tablettform. Det injiceras vanligtvis i fettlagret under huden (kallad ”subkutan” injektion).
Du kan injicera insulin i olika delar av kroppen. Du kommer att behöva lära dig hur du använder en insulininjektionspenna eller, om du använder en nål och spruta, ta upp och injicera ditt insulin. Du kan också lära din partner eller en familjemedlem hur man ger insulin.
Pennor är särskilt användbara för att exakt injicera mycket små doser insulin och kan vara enklare att använda om du har synproblem. Pennor är dyrare än traditionella sprutor och nålar. Ett antal olika insulinpennor finns tillgängliga. Om din vårdgivare ordinerar en penna åt dig, kommer den att levereras med särskilda bruksanvisningar.
Nål och spruta
Vissa människor använder en nål och spruta (istället för en injektionspenna) för att ge sig själva insulin. Detta innebär att man drar upp insulin från en flaska med spruta och injicerar sedan den med en nål under huden.
Innan du tar upp insulin är det viktigt att känna till vilken dos och vilken typ av insulin som behövs. Om du använder mer än en insulintyp måste du beräkna den totala dos som behövs (din vårdgivare kommer att visa dig hur du gör detta). Vissa människor, inklusive barn och personer med synproblem, kan behöva hjälp. Förstoring och andra hjälpmedel finns tillgängliga. Om du har svårt att ta fram ditt insulin, låt din vårdgivare veta, eftersom det finns sätt att hjälpa till med detta.
Injektionsvinkel
Insulin injiceras vanligen under huden. Det är viktigt att använda rätt injektionsvinkel eftersom injicering för djupt kan resultera i att insulinet hamnar i muskeln, där det absorberas för snabbt. Å andra sidan är injektioner som är för grunda mer smärtsamma och absorberas inte väl.
Den bästa vinkeln för insulininjektion beror på kroppstyp, injektionsställe och längd på den använda nålen. Din vårdgivare kan hjälpa dig att räkna ut vilken längd nål som ska användas och i vilken vinkel insulinet ska injiceras.
Injektionsteknik
Dessa är de grundläggande stegen för injektion av insulin:
- Välj injektionsställe. Du behöver inte rengöra huden med alkohol om inte din hud är smutsig.
- Ta tag i en bit hudveck och sätt snabbt in nålen i 90° vinkel (eller den vinkel du har diskuterat med din vårdgivare). Håll huden klämd för att undvika att injicera insulin i muskeln.
- Injicera insulinet. Håll sprutan och nålen på plats i 5 sekunder för sprutor och 10 sekunder för insulinpennor.
- Släpp huden.
- Ta bort nålen från huden.
Om du ser blod eller klar vätska (insulin) på injektionsstället, tryck på området i några sekunder. Gnugga inte huden, eftersom detta kan leda till att insulinet absorberas för snabbt. Varje nål och spruta ska användas en gång och sedan kastas bort. Nålarna blir snabbt dåliga, vilket kan öka smärtan vid injektion. Nålar och sprutor ska aldrig delas.
Faktorer som påverkar insulinets effekt
Flera faktorer kan påverka hur injicerat insulin fungerar.
Injektionsdos
Injektionsdosen påverkar den hastighet med vilken kroppen absorberar den. Större doser insulin kan absorberas långsammare än mindre doser.
Injektionsstället
Det är mycket viktigt att rotera injektionsställen (dvs undvika att använda samma ställe varje gång) för att minimera vävnadsirritation eller skada. Vid byte av ställen är det viktigt att komma ihåg att insulin absorberas i olika hastigheter i olika delar av kroppen.
Insulin absorberas snabbast från bukområdet, långsammast från benet och skinkan, att injicera insulin i armen är en aning snabbare än benet men fortfarande långsammare än bukfettet. Detta kan variera beroende på mängden fett som finns, områden med mer fett under huden absorberar insulin långsammare.
Det är rimligt att använda samma område för insulin som ges vid samma tidpunkt på dagen. Exempelvis föredras bukinjektioner, som absorberas snabbare, före måltiderna. Injektion i låret eller skinkan kan vara bäst för kvällsdosen eftersom insulinet absorberas långsammare under natten.
Rökning och fysisk aktivitet
Alla faktorer som förändrar blodflödet genom huden och fettet kommer att förändra insulinabsorptionen. Rökning minskar blodflödet, vilket i sin tur minskar insulinabsorptionen. Däremot ökar aktiviteter som ökar blodflödet (såsom motion, bastu, varma bad och massage injektionsstället) insulinabsorptionen och kan resultera i hypoglykemi (lågt blodsocker). Av dessa skäl är det bäst att undvika att injicera ditt insulin omedelbart efter någon av dessa aktiviteter. Din vårdgivare kan också rekommendera att du tar en lägre dos insulin före eller efter träning.
Individuella skillnader
Samma dos av samma typ av insulin kan ha olika effekter hos olika personer med diabetes. Vissa försök och fel är vanligtvis nödvändiga för att hitta den ideala dosen av insulin och schema för varje person.
Insulindosen behöver ofta justeras under en persons livstid. Förändringar i vikt, kost, hälsotillstånd (inklusive graviditet), aktivitetsnivå och yrke kan påverka den mängd insulin som behövs för att kontrollera blodsockernivån. Din vårdgivare kan lära dig att justera din egen insulindos efter behov, men detta beror på din specifika situation. Se även vår patientutbildning om hur du skriver diabetesdagbok med information om insulindoser, sockernivåer, måltider, aktiviteter för att avgöra hur du ska justera insulin.
Tablettbehandling
Metformin
Individer som precis utvecklat typ 2 diabetes (nydebuterade) och som inte har kraftigt nedsatt njurfunktion brukar i första hand erbjudas behandling med ett läkemedel som heter Metformin. Detta läkemedel har troligtvis studerats flitigast vid behandling av högt blodsocker hos individer med typ 2-diabetes.7,8
Hur fungerar Metformin
Metformin sänker blodsockernivåerna på flera olika sätt. Läkemedlet minskar bland annat nybildningen av socker i levern (glukoneogenes) och samtidigt ökar Metformin upptaget av socker (glukos) i kroppens skelettmuskler. Behandlingen orsakar därmed en minskning av blodsockernivåer genom att minska utsöndringen av socker till blodet samtidigt som blodsocker absorberas från blodet ut till vävnader som är i behov av glukos.
Metformin anses förstärka känsligheten för insulin i insulinkänsligvävnad så som lever, skelettmuskulatur och fettvävnad. Av denna anledning brukar man säga att Metformin minskar insulinresistens, kom ihåg att insulinresistens är en central faktor för utvecklingen av typ 2-diabetes.
Vid typ 2 diabetes finns det flera olika behandlingsalternativ som fungerar genom att stimulera frisättning av hormonet insulin från kroppens enda insulinproducerande organ nämligen bukspottskörtel (pankreas). Till skillnad från andra läkemedel så orsakar Metformin inte en utsöndring av insulin från bukspottskörteln och kan därför inte heller orsaka allvarliga blodsockerfall (hypoglykemiska episoder).
Metformin har följande verkningsmekanismer
- Minskning av leverns produktion av socker genom att hämmanybildning och nedbrytning av socker (glukoneogenesen och glykogenolysen)
- Genom att öka känsligheten för insulin, förbättra upptaget av socker och utnyttjandet av socker i muskulaturen
- Fördröjning av sockerupptag från mag-tarmkanalen
Ny forskning visar även att Metformin har positiva effekter på vår bakterieflora i mag-tarmkanalen (microbiota), behandling med Metformin leder till utsöndring av hormoner (t ex GLP-1) från mag-tarmkanalen som har positiva effekter på sockermetabolismen.
Vissa studier visar att Metformin stimulerar produktionen av glykogen inuti våra celler genom att inverka på ett protein som heter glykogensyntetas. En annan teori är att Metformin förstärker cellernas kapacitet att transportera socker (GLUT receptorer).
Biverkningar från Metformin
Metformin tolereras generellt väl men orsakar vanligtvis mag-tarmbiverkning (magvärk, gaser, illamående, förstoppning och ibland även diarréer). Metformin orsakar troligtvis fler biverkningar i mag-tarmkanalen än många andra tablettbehandlingar men tolereras väl om dosen av läkemedlet ökas successivt och intas med måltider.
Metformin kan påverka upptaget av vitamin B12, samt orsaka en minskning av två viktiga ämnen som heter Kobalamin och Folat, när kroppen har för låga nivåer av dessa ämnen kan det leda till blodbrist. Detta tillstånd är dock väldigt sällsynt.
Individer med kraftigt nedsatt njurfunktion bör inte påbörja behandling med Metformin då läkemedlet utsöndras via njurarna. Vid kraftig nedsatt njurfunktion kan olika restprodukter från nedbrytningen av läkemedlet (metaboliter) ansamlas i kroppen. Detta kan leda till en ovanlig men livshotande metabol komplikation som heter laktacidos.
De individer med typ 2 diabetes som löper störst risk att drabbas av laktacidos är individer med diabetes och njursvikt, hög ålder, leversjukdom, uttorkade eller överdriven alkoholkonsumtion.
Ny forskning har däremot visat att risken för laktacidos hos individer med typ 2 diabetes och nedsatt njurfunktion är lägre än vad man tidigare vetat, men i den kliniska vardagen rekommenderar läkaren fortfarande andra läkemedel om patienten lider av nedsatt njurfunktion.
Personer som överdoserat med Metformin kan utveckla laktacidos som är en livshotande komplikation som kräver omedelbar medicinsk vård. Andra symptom på överdosering kan vara svår dåsighet, svår illamående, kräkningar, diarré, snabb andning i kombination med långsam och oregelbunden hjärtrytm. Personer med typ 2 diabetes som överdoserat med Metformin beskriver en väldigt obehaglig allmän sjukdomskänsla.
Kliniska effekter av Metformin
I den stora läkemedelsstudien som heter UKPDS noterade att överviktiga individer med nyupptäckt typ 2 diabetes har lägre risk för flera diabetesrelaterade komplikationer vid användning av detta läkemedel.8 Metformin minskar långtidsblodsocker (HbA1c) med cirka 1–1.5 procentenheter vilket motsvarar 10 – 15 mmol/mol och anses vara minst lika effektivt eller något bättre än de andra tablettbehandlingarna vid typ 2-diabetes, och garanterat effektivare än läkemedlet Akarbos eller DPP4-hämmare.9
Metforminbehandling bör alltid kombineras med ett ordentligt diet- och träningsprogram och även kombineras med flera andra läkemedel mot typ 2 diabetes, även insulin. Den gynnsamma effekten av Metformin ökar vid högre doser varför dygnsdoser om 1500 mg till 2500 mg per dygn bör eftersträvas, en dygnsdos kring 2000 mg räknas ofta som rimlig maxdos men hos vissa patienter kan det vara aktuellt att prova en högre dos, dock aldrig högre än 3000 mg.7 Men även vid små doser av läkemedlet så observeras en gynnsam effekt.
Metformin kan minska hjärt-kärlsjukdomar även vid låg dos 500 mg, vilket kan motivera patienten till att fortsätta behandling med låg dos, många patienter upplever mag-tarm biverkningar från Metformin vid de måldoser som läkare ofta strävar efter. Vissa befolkningsstudier har även visat att behandling med Metformin är förknippad med lägre risk för att utveckla cancer.
När en patient börjar behandling med Metformin så startar man vanligtvis med två tabletter per dag, helst till måltider så som lunch och middag, patienten börjar oftast med styrkan 500 mg. Tablettstyrkan kan höjas till 850-1 000 mg efter några veckor om personen tolerera behandlingen väl. Det är vanligt att mag-tarm biverkningar hindrar ökning av doser.
För dig som använder Metformin
Olika tips för att minska risken för den fruktade komplikationen laktacidos vid metforminbehandling är att vara försiktig med behandling för personer med nedsatt njurfunktion, att undvika situationer som leder till intorkning. Man bör även vara försiktig vid behandling med inflammationsdämpande mediciner (NSAID), blodtryckssänkande preparat (ACE-hämmare/ARB) och vid samtidig behandling med det nya blodsockersänkande läkemedlet SGLT2-hämmare
Innan du som använder Metformin ska genomgå någon form av röntgenundersökning där man tillför joderat kontrastmedel bör tala om för din läkare eller tandläkare om alla produkter du använder. Personer som äter Metformin kan pausa behandlingen under en kort period för att genomgå undersökningen och sedan återuppta behandlingen några dagar efter undersökningen.
Begränsa alkohol medan du använder detta läkemedel eftersom att det kan öka risken för laktacidos och blodsockerfall. Vid hög feber, användning av vätskedrivande läkemedel, för mycket svettning, diarré eller kräkningar så förlorar kroppen mycket vätska och då ökar risken för laktacidos.
Innan du tar Metformin
Om man är allergisk mot Metformin eller har andra allergier så bör man informera sin läkare om detta. Denna produkt kan innehålla inaktiva ingredienser, som kan orsaka allergiska reaktioner eller andra problem. Tala med din apotekare för mer information. Det kan vara svårare att kontrollera ditt blodsocker när din kropp är stressad (till exempel på grund av feber, infektion, skada eller operation). Rådfråga din läkare eftersom ökad stress kan kräva en förändring av din behandlingsplan, medicinering eller blodsockertestning.
Äldre vuxna kan ha större risk för biverkningar som lågt blodsocker eller laktacidos. Under graviditeten bör denna medicin endast användas när det behövs. Diskutera riskerna och fördelarna med din läkare. Din läkare kan föreslå att använda insulin istället för denna produkt under graviditeten. Metformin kan orsaka förändringar i menstruationscykeln (främja ägglossningen) och öka risken för att bli gravid. Rådfråga din läkare eller apotek om användning av pålitligt preventivmedel vid användning av denna medicinering. Metformin passerar i bröstmjölk i små mängder. Rådfråga din läkare innan du ammar.
Effekten på barn och ungdomar
Det är få studier som har undersökt effekten av Metformin användning hos barn och såg att dessa uppvisade samma förbättringar för blodsockermetabolism som vid behandling hos vuxna.
Sulfonylurea och Meglitinider
Sulfonylurea och Meglitinider är två läkemedelsgrupper som används för behandling av typ 2 diabetes och medicinerna intas i samband med födointag. Dessa två behandlingar anses vara andrahandsval vid behandling av typ 2 diabetes, detta innebär att personer som inte tolerera Metformin pga biverkningar eller andra sjukdomar som kontraindicerar behandling med Metformin bör pröva en behandling ur denna läkemedelsgrupp. De preparat som rekommenderas är Glibenklamid, Glimepirid eller Repaglinid. SU-preparat har funnits på marknaden sedan 1950-talet och har tidigare varit dominerande i tablettbehandling av typ 2 diabetes. Dessa läkemedel har ofta god effekt de första fem till tio åren och kan sänka långtidsblodsocker (HbA1c) i storleksordningen 1 – 1.5 procent, vilket motsvarar 10 – 15 mmol/mol HbA1c.
Hur fungerar SU-preparat och Meglitinider
De läkemedel som tillhör dessa grupper har en snarlik verkningsmekanism som skiljer sig från övriga tablettbehandlingar vid typ 2 diabetes. De förbättrar blodsockernivåerna genom att stimulera våra egna insulinproducerande celler i bukspottskörteln till att utsöndra mer insulin. Insulin är kroppens egna hormon som gör det möjligt för våra celler att absorbera socker (glukos), vilket innebär att blodsockernivåerna minskar eftersom insulinnivåerna ökar i blodcirkulationen. Effekten av dessa läkemedel är till stor del beroende av hur fungerande våra insulinproducerande beta-celler är och hur mycket insulin som de fortfarande innehåller.
Dessa läkemedel absorberas snabbt från mag-tarmkanalen till blodbanan och stimulerar cellerna i bukspottskörteln relativt fort, redan efter 30 min syns en förhöjning av insulinnivåerna i blodet och en minskande effekt på blodsockernivåerna. Precis som för Sulfonylurea så verkar Meglitinider genom att stimulerar insulinfrisättning. Meglitinider intas i första hand till måltider eftersom att läkemedlets verkningstid är kort. I samband med födointag frisätts hormonet insulin ut i blodcirkulationen, därför förstärks det fysiologiska insulinsvaret när läkemedlet intas vid samtidigt födointag.
Effekten av Sulfonylurea är likvärdig den som observerats för Metformin däremot är läkemedlet svårare att ställa in och vid högre nivåer ökar risken för allvarliga blodsockerfall (hypoglykemier). Glimepirid och Glibenklamid brukar nå sin maximala blodsockersänkande effekt vid relativt låga doser. Vissa studier menar att SU-preparat är bättre på att förebygga hjärtinfarkt men har högre risk för allvarliga blodsockerfall jämfört med Metformin.
Kort information om verkningsmekanismer för dessa läkemedel
- Ökar utsöndringen av det insulin som återstår i kroppen, som resultat minskar sockernivåerna i blodet
- Medicinerna fungerar bättre om det används i samband med måltid, det förstärker kroppens egen insulinutsöndring som sker vid födointag
- Studier visar att SU-preparat har förmågan att förstärka våra cellers känslighet för hormonet insulin
- Efter några år minskar effekten från behandlingen med dessa läkemedel. Det beror nog på en succesiv förlust av de insulinproducerande beta-celler, vilket förekommer vid typ 2-diabetes. En uttröttning av beta-cellerna kan vara en annan faktor.
I Sverige finns ett läkemedel som heter Repaglinid som tillhör gruppen Meglitinider. Den blodsockersänkande effekten hos detta läkemedel är jämförbar med den som ses för Metformin och andra tablettbehandlingar. Repaglinid har den fördelen att personer med nedsatt njurfunktion kan ta detta läkemedel utan risk för att det ackumulerar i kroppen. Repaglinid har kort verkningstid och intas till måltider 1 – 4 gånger dagligen.
Kliniska effekter av SU-preparat och Meglitinider
Läkemedel som tillhör gruppen Sulfonylurea och Meglitinider kan användas som förstavalsbehandling för nydebuterade personer med typ 2 diabetes. Men det är framför allt aktuellt för personer där behandling med Metformin är riskabelt (exempelvis hos individer med svår njursvikt). I dagsläget är det betydligt vanligare att individer med typ 2 diabetes erbjuds dessa läkemedel som tillägg till Metformin.
Vissa studier visar att SU-preparat har en förmåga att förstärka våra insulinproducerande beta-cellers förmåga att registrera sockernivåerna är i blodet. Beta-cellerna i bukspottskörteln fungerar nästan som en termostat i kroppen, deras uppgift är att känna av insulin- och sockernivåer istället för temperatur. Vid typ 2 diabetes tror man att beta-cellerna förlorar lite av sin förmåga att känna av insulin- och sockernivåerna i blodet, vilket resulterar i att det blir svårare att reglera insulinutsöndring och blodsockernivåer. Andra studier visar även att våra celler blir bättre på att hantera insulin om man använder SU-preparat.
Biverkningar och allmänna råd till de som använder dessa läkemedel
Viktuppgång är en välkänd biverkan av Sulfonylurea och i studier har man noterat en genomsnittlig viktuppgång på cirka 3 kg.10 Man bör känna till att dessa läkemedel kan orsaka blodsockerfall (hypoglykemi).
Om du använder Sulfonylurea bör du inte hoppa över måltiderna. Det beror på att medicinen stimulerar beta-celler till att utsöndra insulin, framför allt vid födointag. Beta-cellerna frisätter låga doser insulin kontinuerligt men i samband med födointag så sprutar beta-cellerna ut insulin, fenomenet ser ut som tydliga spiktaggar som aktiveras under en kort period innan det återgår till att utsöndra låga halter kontinuerligt.
Om du hoppar över måltider kan blodsockernivån gå för lågt (hypoglykemi). Du måste hålla fast vid ett måltidsschema – och äta även om du inte är hungrig – för att försäkra dig om att insulinet som skjuts ut från beta-cellerna har tillräckligt med socker i blodet att använda för hela dagen annars finns risk för blodsockerfall.
Om du glömt att ta din medicin och det gått mer än 2 timmar sedan du borde tagit dosen så hoppa över den och ta nästa tablett när det är dags. Detta gäller framför allt för dem som har SU-preparat eller Meglitinider i kombination med annat läkemedel för typ 2 diabetes. Om SU-preparat är det enda läkemedel som förskrivits (monoterapi) mot typ 2 diabetes så bör man inte missa någon dos, om det inte är för nära inpå nästa dostillfälle.
Personer som använder dessa läkemedel kan gå ner i vikt, anledningen till detta är att personen måste äta även om du inte är hungrig när du tar Sulfonylurea eller Meglitinider. Om dina blodsockernivåer är låga, även om du äter vanliga måltider och tar läkemedlet som ordinerat, prata då med din sjukvårdspersonal om att justera din medicinering eller fundera över tänkbara orsaker till lågt blodsocker.
Sulfonylurea är mycket effektiva, men som med alla läkemedel finns det för och nackdelar att ta dem. Upp till 20 % av de personer som tar dessa droger kommer inte att svara på dem, det är möjligtvis den andel personer med typ 2 diabetes som inte har något insulin kvar i bukspottskörteln. För vissa andra personer kan dessa droger fungera inledningsvis, men med tiden blir de mindre effektiva.
Kort information om biverkningar för dessa läkemedel
- Plötsliga blodsockerfall (hypoglykemier), ibland långvariga och till och med livshotande. Den kliniska bilden för hypoglykemier med dessa preparat brukar likna ett slaganfall (stroke)
- Lätt viktuppgång
- Illamående och kräkningar
- Ljuskänslig och hudutslag
Det är viktigt att du regelbundet kontrollerar dina blodsockernivåer när du tar en Sulfonylurea. Se till att du känner till tecken och symtom på lågt blodsocker (yrsel, skakningar, svettning, huvudvärk, hunger) och hur man behandlar det (ta 15 gram kolhydrater, såsom 3-4 sockertabletter eller 4 dl juice, vänta 15 minuter för att kontrollera ditt blodsocker och behandla igen om det fortfarande är lågt). Om du vanligtvis har lågt blodsocker, låt din läkare veta det. Du kan behöva en lägre dos. Din hud kan vara känsligare mot solljus medan du använder dessa läkemedel. Var noga med att använda tillräckligt med solskydd.
Säkerheten att använda SU-preparat under graviditeten har inte fastställts. Om du planerar att bli gravid när du tar Sulfonylurea, kontakta din vårdgivare omedelbart så att rätt medicin kan ordineras.
Akarbos
Hur fungerar Akarbos
Akarbos är ett annat läkemedel mot typ 2 diabetes som inte är lika vanligt som Metformin, SU-preparat eller Meglitinider. Läkemedlet verkar lokalt i tarmen och fungerar genom att hämma ett protein i tarmen som heter alfa-glukosidas. Detta protein har i uppgift att bryta ner stora sockermolekyler i mag-tarmkanalen för att förenkla upptaget av socker till blodbanan.
Eftersom att Akarbos hindrar nedbrytningen av stora sockermolekyler i tarmen, intas läkemedlet i samband med födointag eftersom att det minskar sockerupptaget i tarmen. Detta innebär att läkemedlet angriper specifikt stegringar av blodsocker som uppstår efter födointag (postprandiell glykemi).
Akarbos är ett möjligt andrahandsalternativ vid behandling av typ 2 diabetes. Läkemedlet Glucobay kan däremot erbjudas till patient i kombination med Metformin, Sulfonylurea och insulin. Akarbos lämpar sig bäst till överviktiga eller obesa individer eftersom läkemedlet är viktneutralt, även äldre patienter med nyupptäckt typ 2 diabetes kan vara lämpliga för behandling med Akarbos.
Akarbos har visats vara mindre effektiv än Metformin och andra tablettbehandlingar vid typ 2 diabetes men medför ingen risk för svåra blodsockerfall (hypoglykemier), dessutom absorberas endast små koncentrationer av läkemedlet till blodcirkulationen, för mestadels är läkemedlet verksam i mag-tarmkanalen. Läkemedlet kan intas även vid nedsatt njurfunktion och dosen behöver inte justeras av detta skäl. Vissa studier indikerar att behandling med Akarbos kan minska risken för hjärtinfarkt och högt blodtryck (hypertoni).
Kort information om detta läkemedel
- Akarbos fungerar genom att hämma proteiner i mag-tarmkanalen som heter alfa-glukosidas, detta leder till en fördröjd absorption av socker från föda.
- Akarbos ger en förbättrad metabolisk kontroll mätt som en sänkning av långtidsblodsocker (HbA1c)
- Vanligaste biverkningarna är mag-tarmbesvär
Biverkningar och allmänna råd om Akarbos
Läkemedlet kan orsaka biverkningar från mag-tarmkanalen och användningen begränsas oftast av detta. Vanliga biverkningar är gasbildning (meteorism), buksmärtor, flatulens och ibland även diarré. Dessa biverkningar brukar minska med tiden. Om biverkningar varar länge så rådfråga din läkare.
För att minska risken för gastrointestinala biverkningar rekommenderas en låg startdos med 50 mg, 1 tablett varje dag, därför ökar man dosen långsamt för att på så vis detektera den optimala dosen för varje individ, maxdos är 100 mg tabletter, 3 gånger varje dag.
Personer med någon form av inflammatorisk tarmsjukdom (IBD), tarmsår, tarmobstruktion eller andra tillstånd som kan förvärras på grund av ökad gasbildning i tarmen bör inte använda läkemedel från gruppen Akarbos. Akarbos orsakar normalt sett inte blodsockerfall (hypoglykemier). Lågt blodsocker kan uppstå om detta läkemedel ordineras med andra mediciner mot diabetes.
| Biverkningsprofil och effekt för Metformin, Sulfonylurea, Meglitinider och Akarbos | ||||
| Läkemedel | Viktuppgång | Blodsockerfall (hypoglykemi) | Mag-tarmbiverkningar | Effekt på blodsocker (HbA1c) |
| Metformin | – | – | + + | + + + |
| Sulfonylurea | + + | + + | – | + + + |
| Meglitinider | + + | + (+) | – | + + + |
| Akarbos | – | – | + + + | + |
Glitazoner
Glitazoner, även kallade Tiazolidindioner är en läkemedelsgrupp som förbättrar den metabola kontrollen hos personer med typ 2 diabetes, vilket innebär att de får bättre blodsockervärden. Medicinerna heter Pioglitazon och Rosiglitazon, båda är behandlingsalternativ vid typ 2 diabetes. Läkemedlet tages vanligtvis 1 till 2 gånger dagligen.
Hur fungerar Glitazoner
Dessa läkemedel verkar genom att hämma ett protein i kroppen som heter PPAR-gamma. Detta protein finns i alla celler och har därför troligtvis en effekt på många av kroppens organ och funktioner, men de finns särskilt i fettvävnaden. Protein aktiverar ett antal gener i kroppen och spelar en viktig roll i hur kroppen hanterar socker och hur den lagrar fett. Läkemedlet verkar framför allt på olika gener i fettvävnad, levervävnad och muskulatur.
Läkemedlet har gynnsamma effekter på socker- och blodfettsmetabolismen, dessutom förbättrar läkemedlet känsligheten mot insulin i kroppens vävnader, dvs. minskar insulinresistensen. Utöver detta så visar olika studier att läkemedlet möjligtvis har en positiv effekt mot ett annat tillstånd som heter leverförfettning. Detta tillstånd ses ofta hos personer med typ 2 diabetes och innebär ökad lagring av fett i levern, kom ihåg att mycket fett i levern är farligt och bidrar till utvecklingen av typ 2 diabetes och flera andra kroniska sjukdomar.
Glitazoner bidrar till att sänka blodtrycket och förbättra blodfettsmetabolismen genom att öka nivåerna av det hälsosamma fettet HDL-kolesterol. Forskning visar även att dessa läkemedel har en positiv effekt på kärlfunktionen och andra faktorer. Effekten av dessa läkemedel kommer gradvis och syns först fyra till åtta veckor efter påbörjad behandling, läkemedlet leder till en markant minskning av långtidsblodsocker (HbA1c) från cirka 0,8 till 1.5 procentenheter, vilket är jämförbart med den minskning som observerats vid behandling med Sulfonylurea, DPP4-hämmare och Metformin.
Dessa läkemedel ges ofta i kombination med Metformin eller Sulfonylurea vilket leder till en kraftigare minskning av långtidsblodsockret (HbA1c).. Behandling med dessa läkemedel har i stora kliniska prövningar visat ca 18 % lägre risk för hjärt-kärlsjukdom, de flesta diabetesläkemedel som har visat en signifikant lägre risk för komplikationer brukar ligga i denna storleksordning mellan 10-20 % lägre risk.
Kort om biverkningar och allmänna råd vid användning av Glitazoner
I vissa studier har man däremot noterat att preparaten ökar risken för utveckling av en hjärt-komplikationer som heter hjärtsvikt, dvs. när hjärtats pumpförmåga försämras. Om läkemedlet ges till personer med hjärtsvikt kan det leda till försämring av hjärtsvikt ytterligare och därför är användningen av dessa preparat inte rekommenderade vid alla grader av hjärtsvikt. Läkemedelsstudier visade att personer som äter Glitazoner också går upp i vikt i genomsnitt 1-5 kg. Risken för blodsockerfall (hypoglykemi) är låg
Läkemedelsgruppen Glitazoner är även associerade med en ökad risk för skelettfrakturer än annan tablettbehandling mot typ 2-diabetes, detta observerades i ADOPT-studien som rapporterade fler fall av skelettfrakturer hos kvinnor som behandlades med Rosiglitazon jämfört med kvinnor som behandlades med Metformin eller Sulfonylurea.
Personer med leverskador eller förhöjda leverproteiner (transaminaser) bör undvika behandling med Pioglitazon och patienter som använder preparatet bör regelbundet kontrollera sina levervärden.
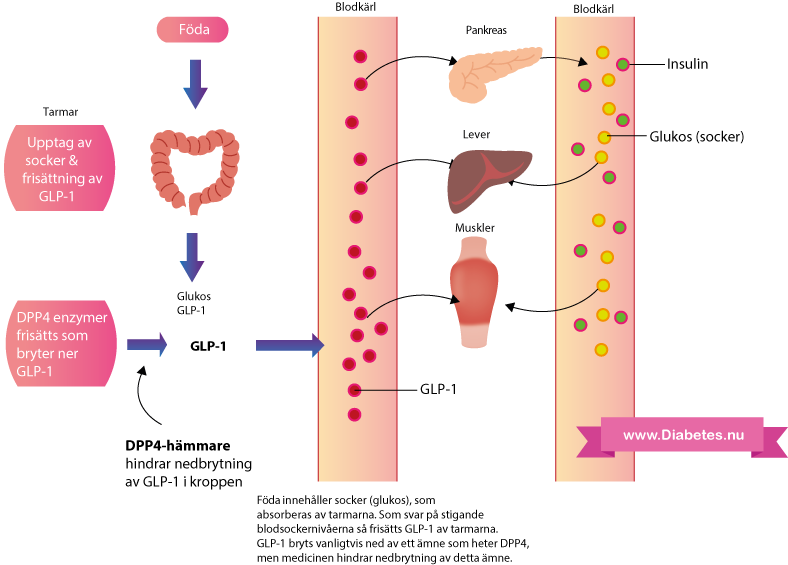
GLP-1 analoger
En ny grupp av läkemedel för behandling av typ 2 diabetes som heter GLP-1 analoger (glukagon-like peptide-1) introducerades för några år sedan. Läkemedlet efterliknar det kroppsegna hormonet GLP-1, ett hormon som frisätts från tarmarna och tillhör gruppen inkretiner. Dessa läkemedel har positiva metabola effekter på kroppen. DPP4-hämmare är en annan läkemedelsgrupp som diskuteras i en separat artikeln, men som kuriosa har det visat sig minska nedbrytningen av kroppseget GLP-1, vilket är positivt eftersom koncentrationerna av GLP-1 stiger och utövar en ännu större positiv metabol inverkan. Läkemedlet kan ges till patienter med nedsatt njurfunktion och har flera positiva effekter utöver den blodsockersänkande effekten.
Hur fungerar GLP-1 analoger
Dessa läkemedel fungerar genom att öka utsöndringen av insulin (speciellt efter måltid) precis som SU-preparat och Meglitinider, GLP-1 analoger uppnår detta genom en helt annorlunda process. Användning av GLP-1 analoger minskar mängden socker som levern producerar, detta minskar i sin tur blodsockernivåerna. GLP-1 minskar även utsöndringen av hormonet glukagon från bukspottskörteln. Glukagon är ett hormon som har i uppgift att öka sockernivåerna i blodet, vilket innebär att högre nivåer av hormonet GLP-1 resulterar i mindre utsöndring av hormonet Glukagon. Även det leder till lägre blodsockernivåerna i kroppen. Dessutom bromsas magsäckstömningen vilket leder till tidigare mättnadskänsla och minskat födointag.
Kort om verkningsmekanismer för detta läkemedel
- GLP- 1 är en hormon som frisätts från mag-tarmkanalen efter måltid. Frisättningen beror på hur stora mängder socker som finns tillgängligt i mag-tarmkanalen och blodbanan.
- GLP-1 binder till specifika receptorer på insulinproducerande beta-celler (och även alfa-celler till viss del). Detta potentierar den stimulerande effekten av socker på insulinfrisättning från beta-cellerna.
- GLP-1 verkar aptitdämpande. Det kan bero på både effekterna i hjärnan och att magsäckstömningen förlångsammas.
- I djurförsök har man också observerat positiva effekter på den totala massan beta-celler, men data från människa saknas.
Vilka är de kliniska effekterna av GLP-1 analoger
GLP-1 analoger sänker i genomsnitt HbA1c med 10 mmol/mol. Flera studier har visat att GLP-1 analoger har en viktreducerande effekt, men effekten skiljer sig mellan de olika läkemedelspreparaten, två läkemedel som heter Liraglutid och Exenatid har störst viktreducerande effekt.
Exenatid är ett preparat som tillhör klassen GLP-1 analoger och det ges för närvarande vid behandling av typ 2 diabetes i kombination med Metformin och/eller Sulfonylurea hos patienter som inte erhållit tillräckligt god blodsockerkontroll från dessa läkemedel.
I dagsläget finns få studier som undersökt effekten av dessa läkemedel för individer med typ 1 diabetes som behöver tilläggsbehandling utöver insulin, däremot har nya studier visat att GLP-1 analoger kan ges till individer med typ 1 diabetes och leder då till ytterligare blodsocker minskning.
Än så länge används GLP-1 analoger mindre än Metformin och SU-preparat. GLP-1 analoger är injektionsläkemedel och tas med spruta i underhudsfettet precis som insulin. Victoza och Lyxumia är två olika GLP-1 analoger som tas 1 gång per dag, medan Byetta tas 2 gånger per dag och Bydureon samt Trulicity tas 1 gång i veckan. Användningen av GLP-1 analoger ökar. De första långtidsstudierna som publicerades (Lyxumia och Victoza) visade sig vara säkra preparat ut hjärt-kärlperspektiv, och Victoza-studien visade inte bara att den var säker att använda ur ett hjärt-kärlperspektiv men läkemedlet har dessutom gynnsamma effekter på hjärt-kärlsjukdom och död.
Att tänka på om du använder GLP-1 analoger
Innan du injicerar varje dos, rengör injektionsstället. Byt injektionsställe nästan varje gång för att minska påverkan på huden. Injicera medicinen under huden i lår, buk eller övre arm, vanligtvis två gånger dagligen. Injektionen skall ske drygt 60 min innan måltid.
Eftersom GLP-1 analoger saktar ner matsmältningen i magen, kan vissa läkemedel (som p-piller, antibiotika som tas i munnen) inte fungera lika bra om du tar dem samtidigt. Ta p-piller eller antibiotika i minst 1 timme innan du använder GLP-1 analoger. Om du måste ta dessa mediciner med mat, ta dem med en måltid eller mellanmål när du inte tar GLP-1 analoger.
I dagsläget rekommenderas inte patienter med typ 1 diabetes, barn, gravida, ammande kvinnor eller patienter med grav njursvikt att påbörja behandling med GLP-1 analoger. Biverkningar som illamående, kräkningar, diarré, nervositet och aptitlöshet är vanligt förekommande men ofta övergående vid behandling med dessa läkemedel, risken för biverkningar minskar om den behandlande läkaren ökar doseringen till måldos långsamt. Det finns även få fall som drabbats av bukspottkörtelinflammation (pankreatit), detta tillstånd yttrar sig som en svår buksmärta, med illamående och kräkningar.
DPP4-hämmare
Hur fungerar DPP4-hämmare
DPP4-hämmare är en läkemedelsgrupp som verkar genom att hämma ett protein i kroppen som heter dipeptidylpeptidas-4, därav namnet DPP4-hämmare. Läkemedlet leder till högre koncentrationer av hormonet GLP-1 stiger som i sin tur orsakar den positiva blodsockersänkande effekten. GLP-1 leder till att hormonet insulin frisätts samtidigt som det bromsar utsöndringen av glukagon (ett hormon vars uppgift är att höja blodsockernivåer). Kom ihåg att glukagon orsakar produktionen av socker från levern och insulin gör det möjligt att absorbera socker från blodcirkulationen till varje cell. Vid enbart behandling med DPP4-hämmare så observeras att HbA1c sjunker i genomsnitt med 5-10 mmol/mol.
Biverkningar och allmänna råd vid användning av dessa läkemedel
Läkemedlet betraktas som viktneutral och kan användas vid nedsatt njurfunktion. Läkemedlet används ofta tillsammans med Metformin och anses vara säkert ut ett hjärt-kärlperspektiv, dessutom har inga blodsockerfall (hypoglykemier) rapporterats. Flera kombinationspreparat med Metformin och DPP4-hämmare finns tillgängliga.
DPP4-hämmare är förknippade med olika biverkningar beroende på preparatet som används. De biverkningar som kan förekomma är infektioner i hals och svalg, huvudvärk och urinvägsinfektioner
| Tabletter och läkemedelsgrupper vid typ 2-diabetes | ||
| Verkningsmekanism | Generiskt namn | Produktnamn |
| Glitazoner,
PPAR-gamma-agonister | Pioglitazon | Pioglitazon, Actos |
| Läkemedel som stimulerar insulinfrisättning | Glimepiride, Repaglinide
Glibenklamid, Glipizid | Glibenklamid, Daonil, Euglucon, Mindiab, Glibenese, Apamid, Ozidia, Glimepiride, Amaryl, Repaglinide, NovoNorm |
| Läkemedel som ökar insulinkänslighet | Metformin | Metformin, Glucophage |
| Läkemedel som fördröjer kolhydratupptaget | Akarbos | Glucobay |
| GLP-1 läkemedel | Exenatide, Lixisenatide, Dulaglitide, Liraglutide | Byetta, Bydureon, Lyxumia Trulicity, Victoza |
| Läkemedel som ökar sockerutsöndringen i urinen | Dapagliflozin, Kanagliflozin Empagliflozin | Forxig, Invokana, Jardiance |
SGLT2-hämmare
Det finns en ny läkemedelsgrupp för personer med typ 2 diabetes som heter SGLT2-hämmare, dessa verkar genom att öka utsöndringen (filtrationen) av socker (glukos) genom njurarna. Njurarna har i uppgift att filtrera blodet och utsöndrar en del av sockret som finns i blodet till urinen, men en del av sockret återabsorberas från njurarna till blodbanan.
Hur fungerar SGLT2-hämmare?
SGLT2-hämmare fungerar genom att hämma den receptorn som är ansvarig för återupptaget av socker till blodbanan i njuren, vilket resulterar i lägre nivåer av blodsocker eftersom individen utsöndrar stora delar av sockret via urinen, andra fördelar är att överflödig vätska utsöndras och det kan även orsaka viktnedgång.
Vilka resultat ses vid behandling med SGLT2-hämmare?
Studier visar att personer med typ 2 diabetes som använder någon form av detta läkemedel går ner i vikt, ca 1.5 – 2 kg och ibland även mer. Det första läkemedlet ur denna grupp lanserades 2015 och vår kunskap om långtidseffekter och biverkningar är därför begränsade. SGLT2-hämmare minskar långtidsblodsockret med 10-15 mmol/mol.
De studier som publicerats har däremot visat övertygande resultat vad gäller läkemedlets positiva effekter på kroppens blodcirkulation och sockermetabolism. Hos personer som behandlades med SGLT2-hämmare observerade man att risken för hjärtsvikt var 20 % lägre och risken att hjärtsvikt försämrades hos personer med sjukdomen minskade kraftigt.11-14
Det finns flera kombinationspreparat med av SGLT2-hämmare och Metformin. Eftersom att läkemedlet orsakar vätskeförluster så är det viktigt att patienter med pågående vätskedrivande behandling och SGLT2-hämmare är försiktiga vid tillstånd som leder till större vätskeförluster så som feber, infektion, intorkning osv.
De patienter som ingått i läkemedelsstudierna med SGLT2-hämmare var typ 2 diabetiker med tidigare hjärt-kärlsjukdom. Studiedeltagarna erhöll då antingen SGLT2-hämmare som tillägg till annan diabetesbehandling eller Placebo till kontrollpatienter. Samtliga studier som undersökt SGLT2-hämmare har demonstrerat en övertygande effekt på hjärt-kärlsjukdomar och död. Läkemedlet har störst inverkan på utfallet hjärtsvikt och anledningen tros vara ökad urinproduktion som leder till att vätska inte ansamlas i cirkulationen och belastar på så vis hjärtat mycket mindre. Numera finns flera kombinationspreparat med SGLT2-hämmare och Metformin.
Läkemedel som tillhör klassen SGLT2-hämmare
| Generiskt namn | Handelsnamn |
| Dapagliflozin | Forxiga |
| Canagliflozin | Invokana |
| Empagliflozin | Jardiance |
Biverkningar vid behandling med SGLT2-hämmare
Läkemedlet orsakar dock fler urinvägsinfektion och svampinfektioner i nedre urinvägar eftersom att koncentrationen av socker ökar i urinblåsan vilket främjar bakterie- och svampväxt. Detta kan vara problematiskt för många patienter som får återkommande infektioner och i visa fall även slutar med behandlingen just av detta skäl. Läkemedlet ger i regel inga blodsockerfall (hypoglykemier). I dagsläget rekommenderas inte att individer med svår njursvikt använder SGLT2-hämmare även om vissa studier antyder att medicinen har en positiv inverkan på njurfunktion.
Om du använder SGLT2-hämmare med insulin, sulfonylurin eller glinider kan risken för hypoglykemi öka. Det finns även flera rapporterade fall om att dessa läkemedel orsakar en annan fruktad metabol komplikation som heter diabetes ketoacidos, detta innebär att ketoner ansamlas i kroppen.

Referenser: behandling av typ 2 diabetes
- Action to Control Cardiovascular Risk in Diabetes Study Group, Gerstein HC, Miller ME, et al. Effects of intensive glucose lowering in type 2 diabetes. N Engl J Med. 2008;358(24):2545-2559. doi:10.1056/NEJMoa0802743.
- ADVANCE Collaborative Group, Patel A, MacMahon S, et al. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes. N Engl J Med. 2008;358(24):2560-2572. doi:10.1056/NEJMoa0802987.
- Duckworth W, Abraira C, Moritz T, et al. Glucose control and vascular complications in veterans with type 2 diabetes. N Engl J Med. 2009;360(2):129-139. doi:10.1056/NEJMoa0808431.
- Holman RR, Paul SK, Bethel MA, Matthews DR, Neil HAW. 10-year follow-up of intensive glucose control in type 2 diabetes. N Engl J Med. 2008;359(15):1577-1589. doi:10.1056/NEJMoa0806470.
- Turner RC, Millns H, Neil HA, et al. Risk factors for coronary artery disease in non-insulin dependent diabetes mellitus: United Kingdom Prospective Diabetes Study (UKPDS: 23). BMJ. 1998;316(7134):823-828.
- Stratton IM, Cull CA, Adler AI, Matthews DR, Neil HAW, Holman RR. Additive effects of glycaemia and blood pressure exposure on risk of complications in type 2 diabetes: a prospective observational study (UKPDS 75). Diabetologia. 2006;49(8):1761-1769. doi:10.1007/s00125-006-0297-1.
- Nathan DM, Buse JB, Davidson MB, et al. Medical management of hyperglycemia in type 2 diabetes: a consensus algorithm for the initiation and adjustment of therapy: a consensus statement of the American Diabetes Association and the European Association for the Study of Diabetes. In: Vol 32. American Diabetes Association; 2009:193-203. doi:10.2337/dc08-9025.
- Effect of intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). UK Prospective Diabetes Study (UKPDS) Group. Lancet. 1998;352(9131):854-865.
- DeFronzo RA, Goodman AM. Efficacy of metformin in patients with non-insulin-dependent diabetes mellitus. The Multicenter Metformin Study Group. N Engl J Med. 1995;333(9):541-549. doi:10.1056/NEJM199508313330902.
- Bolen S, Feldman L, Vassy J, et al. Systematic review: comparative effectiveness and safety of oral medications for type 2 diabetes mellitus. Ann Intern Med. 2007;147(6):386-399.
- Zinman B, Lachin JM, Inzucchi SE. Empagliflozin, Cardiovascular Outcomes, and Mortality in Type 2 Diabetes. N Engl J Med. 2016;374(11):1094-1094. doi:10.1056/NEJMc1600827.
- Zinman B, Wanner C, Lachin JM, et al. Empagliflozin, Cardiovascular Outcomes, and Mortality in Type 2 Diabetes. N Engl J Med. 2015;373(22):2117-2128. doi:10.1056/NEJMoa1504720.
- Marx N, McGuire DK. Sodium-glucose cotransporter-2 inhibition for the reduction of cardiovascular events in high-risk patients with diabetes mellitus. Eur Heart J. May 2016. doi:10.1093/eurheartj/ehw110.
- Sattar N, McLaren J, Kristensen SL, Preiss D, McMurray JJ. SGLT2 Inhibition and cardiovascular events: why did EMPA-REG Outcomes surprise and what were the likely mechanisms? Diabetologia. April 2016:1-7. doi:10.1007/s00125-016-3956-x.