Fetmakirurgi: diabetes, övervikt, riskfaktorer och hjärt-kärlsjukdom
Defintion av fetma (obesitas)
Fetma är en sjukdom som drabbar många människor över stora delar av världen. Världshälsoorganisationen (WHO) uppskattar att ungefär 2 miljarder människor lider av sjukdomen idag. Förekomsten av fetma (obesitas) och övervikt är störst i USA. Ungefär två tredjedelar av alla individerna som lever i USA lider av antingen övervikt eller fetma.
Övervikt definieras som kroppsmasseindex (BMI, body mass index, vikten i kilo dividerat med kvadranten av individens längd i meter) > 25 kg/m2, fetma definieras som BMI > 30 kg/m2 och svår (morbid) fetma motsvarar BMI > 40 kg/m2. Epidemiologiska studier visar att individer med BMI > 35 kg/m2 ökar kraftigast av alla viktgrupper.
Kopplingen mellan fetma, metabola syndromet och hjärt-kärlsjukdomar
Fetma och övervikt är associerat med förhöjd risk för typ 2 diabetes, metabola syndromet och hjärt-kärlsjukdomar. Nya studier som drar slutsatser från observationer bland olika befolkningar, så kallade observationsstudier, visar att fetma och övervikt är associerat med flera andra åldersrelaterade sjukdomar som vi inte vetat om tidigare, exempelvis cancer, ledsjukdom (artros), depression och möjligtvis även demens. Fetma leder även till utvecklandet och försämring av flera riskfaktorer som orsakar hjärt-kärlsjukdomar, exempelvis metabola syndromet, högt blodtryck (hypertoni), höga blodfetter (hyperlipidemi), nedsatt insulinkänslighet (insulinresistens) och förhöjda nivåer av en särskild sorts blodfetter som heter triglycerider (hypertriglyceridemi).1-3
Triglycerider används av kroppen för att lagra överskottsenergi i våra celler, framför allt i fettceller där de sedan används som material för att producera energi när energinivåerna i kroppen är låga. Förhöjda nivåer av triglycerider är förenat med åderförkalkning i blodkärlen.
Behandling mot fetma
Den explosionsartade ökningen av fetma och övervikt har lett till fokuserad forskning för att försöka kartlägga de bakomliggande biologiska mekanismerna som leder till utvecklingen av fetma. Hittills har man inte lyckats skapa en särskilt effektiv läkemedelsbehandling mot fetma. I dagsläget rekommenderar man att individer med övervikt, fetma och även typ 2 diabetes att träna regelbundet. Internationella riktlinjer rekommenderar minst 150/min rask promenad varje vecka, helst > 3.5 h/vecka.
Studier visar att individer som kombinerar konditionsträning med motståndsträning upplever större förbättringar för blodsockervärden och utöver det så noteras en kraftigare viktnedgång, läs mer om effekterna av fysisk aktivitet för personer med diabetes här. Personer med fetma eller diabetes bör även se efter andra livsstilsfaktorer, tex kostvanor, rökning och stress.
För de individer som inte uppnår tillfredställande resultat av förbättrad kost och ökad motion finns möjligheten att erhålla medicinsk tilläggsbehandling med Orlistat eller Saxenda, dessa läkemedel används däremot sällan i klinisk praxis. De läkemedelsprövningar som undersökt effekten av Orlistat och Saxenda noterade en betydelselös viktnedgång, men i kombination med kalorisnål diet och ökad fysisk aktivitet så minskar kroppsvikten med 5-10%.
Dessa forskningsrapporter visade däremot att studiedeltagarna återfick sin tidigare kroppsvikt när de slutade med medicinen. Detta är däremot ett återkommande fenomen inom den medicinska forskningen för personer med fetma, diabetes och hjärt-kärlsjukdomar, ofta återgår studiedeltagarnas kroppsvikt till sitt tidigare värde.
Dessutom har preparaten flera allvarliga biverkningar. Den medicinska behandling som redovisat bäst resultat är fetmaoperation, kallas även obesitaskirurgi eller metabolkirurgi.4
| Medicinsk behandling mot obesitas | Verkningsmekanism | Möjliga biverkningar |
| Orlistat (Xenical) | Minskat upptag av fett i tunntarmen | Minskat upptag av fettlösliga vitaminer, kramper i mag-tarmkanalen, ökad gasbildning, diarrer och fekal inkontinens |
| Liraglutide (Saxenda) | Minskar magsäckstömning, ökar mättnadskänsla | Yrsel, kräkningar, inflammation i bukspottskörteln (pancreatitis) |
| Benzphetamine (Didrex) | Minskad aptit och ökad mättnadskänsla | Ökar blodtryck, stigande hjärtfrekvens, mer nervösitet, insomnia, ökad muntorrhet och mer frekventa förstoppningar |
| Diethylpropion (Tenuate) | Minskad aptit och ökad mättnadskänsla | Återkommande huvudvärk, ökat blodtryck, förhöjd hjärtfrekvens, mer nervösitet, insomnia, ökad muntorrhet och förstoppningar |
| Lorcaserin (Belviq) | Minskad aptit och ökad mättnadskänsla | Huvudvärk, yrsel, muntorrhet, trötthetskänsla och förstoppningar |
| Phentermine and topiramate extended-release (Osymia) | Minskad aptit och ökad mättnadskänsla | Insomnia, muntorrhet, yrsel, förstoppningar, stickkänsla i huden, förändrad uppfattning av smak och doft |
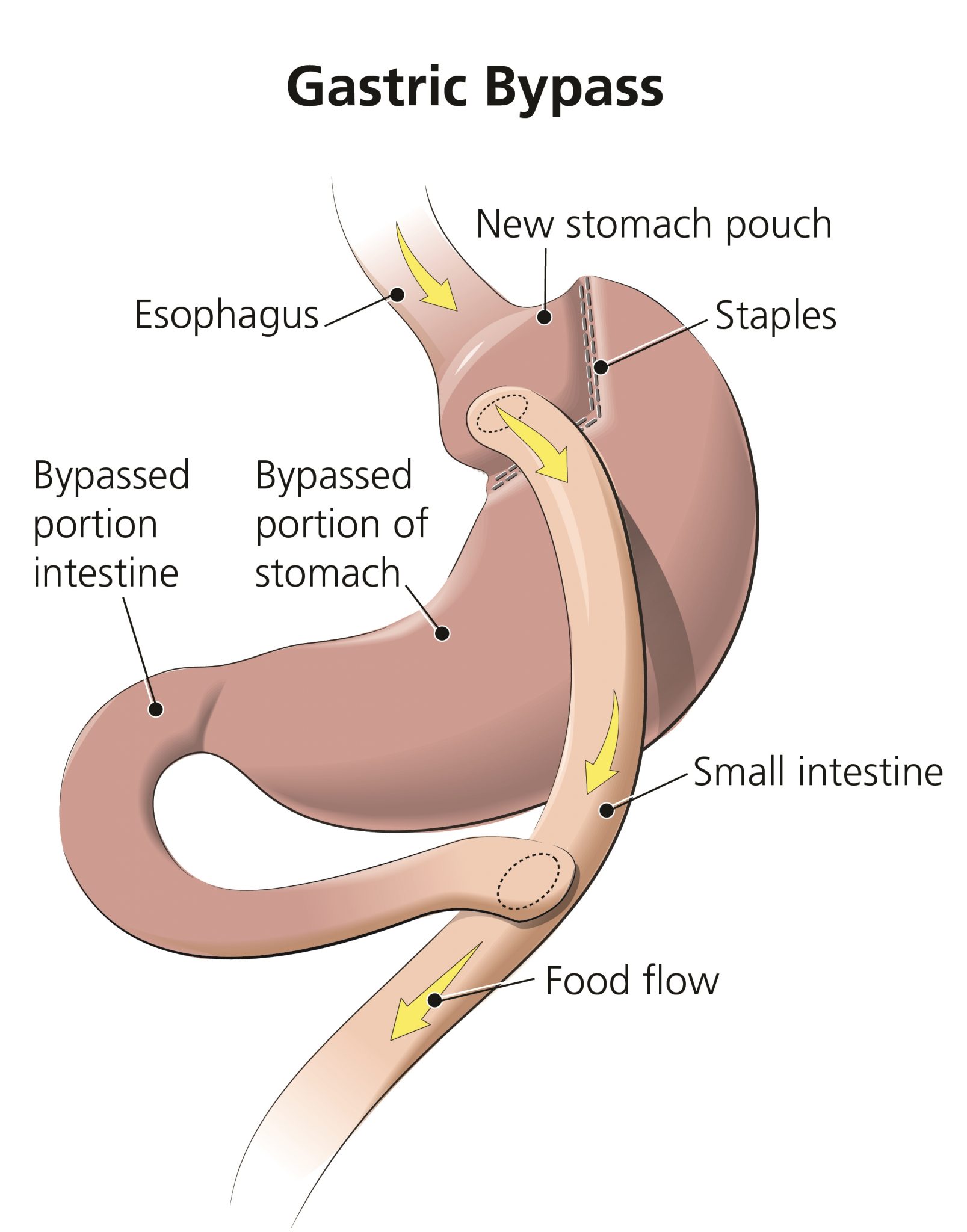
Fetmaoperation, fetmakirurgi, obesitaskirurgi, metabolkirurgi, gastric bypass, bariatrisk kirurgi: kärt barn har många namn
Obesitaskirurgi innebär kirurgisk manipulation av mag-tarmkanalens anatomi, detta resulterar i otillräckligt upptag av näringsämnen i förhållandet till de energinivåer som en individ med fetma är i behov av. Omkoppling eller förkortningen av tunntarmens anatomi leder dessutom till minskad utsöndring av hormoner från våra celler som beklär mag-tarmkanalen insida, dessa hormoner påverkar vår mättnadskänsla, reglerar kroppsvikt, energibalans, och omsättningen av gallsyra. Dessutom har man noterat att bakteriefloran i våra tarmar (microbiota) genomgår förändringar efter fetmakirurgi.
Flera studier har visat att obesitaskirurgi resulterar i dramatisk och långvarig viktnedgång, förbättring av metabola funktioner samt i många fall remission av metabola syndromet, typ 2 diabetes och flera kardiovaskulära riskfaktorer. Studier har visat att de fysiologiska förändringar som leder till förbättrad metabolism efter obesitaskirurgi är i princip oberoende av viktminskningen som ingreppen medför.
Vår mag-tarmkanal är det största hormonella (endokrina) organet vi har och det var genom upptäckten av hormoner som utsöndrades från mag-tarmkanalen (gastrointenstinala hormoner) som området Endokrinologi (läran om hormoner) ursprungligen utvecklats. Många av de gastrointenstinala hormonerna har sin inverkan på vår hjärna där de reglerar matlust men även signalerar som justerar kortsiktiga och långsiktiga energidepåer i kroppen.

Kliniska prövningar har bekräftat att obesitaskirurgi är en av våra mest effektiva behandlingsmetoder för individer med fetma för att minska risken för död, hjärtinfarkt, stroke, typ 2 diabetes, metabola syndromet, cancer, andra sjukdomar och riskfaktorer.
Obesitaskirurgi är däremot inte ett helt riskfritt ingrepp, obesitaskirurgi är associerat med flera komplikationer som uppkommer i samband med operationen men även långt efter operationen, detta är en av anledningarna till att ingreppet endast är indicerat hos individer med svår fetma eller hos individer med fetma och hög samsjuklighet. Forskningsstudier visar nämligen att individer med svår fetma är dem som har störst vinst av obesitaskirurgi.
Kort information om mag-tarmkanalens struktur och funktion

Tunntarmen är uppdelad i tre strukturella delar. Den första delen kallas för duodenum på medicinskt språk, detta är en kort struktur som mäter ungefär 20 till 25 centimeter och är formad som bokstaven C. Duodenum mottager safter från magsäcken och bukspottskörteln och levern (gallan) dessa safter är i själva verket proteiner (enzymer) som hjälper till att bryta ner maten till mindre strukturer för att förenkla upptaget för de kommande delarna av tunntarmen.
Matsmältningsenzymerna bryter ner proteiner och gallan emulgerar fett. Duodenum har en till uppgift, nämligen att neutralisera safterna från magsäcken, detta gör den genom att att utsöndra en slemrik alkalisk lösning som innehåller mycket bikarbonat och allt detta kommer från specialiserade celler i duodenum som heter Brunners körtlar.
Den mellersta delen av tunntarmen heter jejunum, den är ca 2.5 meter lång och har en särskild stuktur som gör att dess totala yta är mycket större än vad man tror. I denna delen av tarmen finns små cylindriska struktur (villi på medicinskt språk) som gör det möjligt att absorbera mer näring. I jejunum absorberas olika produkter till blodet, nämligen sockerarter, aminosyror och fettsyror. Den sista delen av tunntarmen kallas för ileum, den är ca 3 meter lång och innehåller också villi som liknar jejunum. I det här segmentet av tunntarmen så absorberas främst vitamin B12 och gallsyror, liksom alla andra kvarvaranda näringsämnen. Ileum fortsätter sedan till tjocktarmen.
Obesitaskirurgiska ingrepp är döpte efter den anatomiska omkoppling som de utgör, därav är det till hjälp att känna till namnen på dessa anatomiska strukturer för att förstå vad dessa operationer ämnar att göra med kroppen. Ett ord som används ofta är bypass, detta innebär helt enkelt att man leder förbi ett segment av kroppens tarmar.
Historia och utveckling av obesitaskirurgiska operationsmetoder
Kirurgiska behandlingsmetoder mot fetma har rapporterats sparsamt i litteraturen under 1900-talet. Faktum är att kirurgiska tillvägagångsätt först accepterades när medicinska forskningssamfundet kom till insikt om den växande fetmaepidemin och de slående resultaten från obesitaskirurgi jämfört med andra behandlingsmetoder mot fetma.
Första obesitaskirurgiska ingreppet genomfördes 1954 av Dr. Arnold Kremen och Dr. John Linner ingreppet döptes till Jejuno-ileal bypass och operationen innebär en omkoppling av olika segment av tunntarmen så att tomtarmen (jejunum) och krumtarmen (ileum) kopplas ihop, operationen medför en ca 90 % förkortning av tunntarmen. Initialt var tanken med ingreppet att behandla personer med fetma som samtidigt har en särskild sorts rubbade blodfetter (dyslipidemi). Operationen medförde flera svåra komplikationer och de flesta patienterna drabbades av svår diarré, uttorkning, vitaminbrist, leversvikt och svår ledinflammation (artit) på grund av den toxiska överväxten av bakterier som fanns kvar i den förbikopplade tarmen. Flera patienter behövde omopereras till följd av komplikationer från ingreppet och därför har operationen övergivits.
År 1963 visade Dr. Henry Buchwald och Dr. Richard Varco att ileal-bypass resulterar i en kraftig minskning av tarmlängden som minskar tiden för maten att passera tarmslemhinnan och på så vis minskad absorption av näringsämnen. Deras operationsteknik medförde en minskning av blodfetter och operationen medförde färre biverkningar. Efter 70-talet gick utvecklingen fort och flera kirurgiska metoder utvecklades för behandling mot svår fetma, dessa metoder accepterades dock inte av det medicinska forskningssamfundet och nya operationsmetoder utvecklades under 90-talet.
Metabolic and Bariatric Surgery, ©2010)
Numera är fetmakirurgiska ingrepp uppdelad i tre kategorier; restriktiva, malabsorptiva eller en kombination av restriktiv och malabsorptiv operation. Denna klassificering är baserad på vårt antagande att operationsteknikerna vid fetmakirurgi antingen minskar födointaget pga tidigare mättnadskänsla eller minskar upptaget av näringsämnen i tunntarmen, om denne förkortas (bypass).
Restriktiva kirurgiska ingrepp är de vanligaste operationsmetoderna mot svår fetma och operationerna går ut på att inducera tidig mättnad genom att sänka volymen i magsäcken, några vanliga restriktiva operationsmetoder heter Gastric bypass, Laparoskopisk gastrisk bandning (LAGB) och Vertikal bandad gastroplastik (VBG).
Malabsorptiva procedurer minskar näringsabsorptionen genom att koppla om tarmförbindelserna så att födan absorberas mot slutet av tunntarmen där tarmen övergår till tjocktarm, detta leder till minskat näringsupptag, en operationsmetod som fungerar på detta vis heter Biliopankreatisk avledning (BPD). En fjärde kategori skulle innefatta andra förfaranden som käkledsoperationer, bukplastik och fettsugning, då alla orsakar viktnedgång.

Procedurer såsom Roux-en-Y gastrisk bypass (RYGB) är en av de vanligaste fetmakirurgiska ingreppen i dagsläget och klassas som en kombination mellan restriktiv- och malabsorptivkirurgi, operationen innebär en begränsning av magsäckens volym och samtidigt förbikoppling av tunntarmen.
Ett annat ingrepp som heter duodenal-jejunal bypass (DJB) innebär en förminskning av magsäcken och sammankoppling mellan den tidigaste delen av tolvfingertarmen till kumtarmen, operationen blir alltmer populär på grund av dess förmåga att orsaka dramatisk viktminskning och förbättring av blodsockernivåerna. RYGB, LAGB och BPD är de vanligaste operativa behandlingarna mot svår fetma
Studier uppskattar att mer än 90 % av alla fetmakirurgiska ingrepp genomförs idag via titthålskirurgi (laparoskopi) och detta är troligtvis en av anledningarna till att komplikationsrisken minskat kraftigt de senaste åren och att återhämtningen är kortare än förr.


Metabolic and Bariatric Surgery, ©2010)
Indikationer för obesitaskirurgi: vem bör opereras?
Sverige följer de operationsindikationer som används internationellt och som introducerades vid en konferens i USA 1991. Individer med BMI (body mass index) > 40 kg/m2 som prövat livsstilsförändringar så som ökad motion och förbättrad kost utan signifikanta resultat och individer med BMI > 35 kg/m2 som dessutom har en eller flera fetmarelaterade komplikationer, så som typ 2 diabetes, högt blodtryck (hypertoni), sömnapné, lungsjukdomar, fettlever eller förhöjda blodfetter (hyperlipidemi).
Dessa riktlinjer grundades på studier från 1980. Patienter rekommenderas att pröva behandling med ökad motion och bättre kost under en period för att bedöma om patienten kunde uppnå tillfredställande viktnedgång utan kirurgi. Nya studier har visat att individer med BMI > 35 kg/m2 och en eller flera kardiovaskulära riskfaktorer har hög risk att drabbas av flera kroniska sjukdomar, dessa individer upplever stora förbättringar av flera olika riskfaktorer och en kraftig viktminskning efter genomgången obesitaskirurgi.
Flera forskare menar att personer med BMI > 35 kg/m2 och en eller flera riskfaktorer bör utföra flera seriösa försök till att gå ner i vikt med ökad motion och förbättrade kostvanor men om individen inte upplever tillräcklig viktnedgång så bör fetmakirurgi vara ett alternativ.
Åldersgränsen för fetmakirurgi har varit densamma sedan introduktion av ingreppen, i klinisk praxis finns en strikt övre åldersgräns på 60 år. Vissa studier visar att det inte finns några skäl för en sådan skarp övre åldersgräns. Men med hänsyn till riskerna som operationen medför vid stigande ålder bör varje läkare avväga mellan förväntad effekt på befintliga symptom, sjukdom och livskvalitet mot riskerna vid kirurgi.
Resultat och erfarenheter från forskning
En omfattande metaanalys, vilket innebär en sammanslagning av flera kliniska prövningar, visar att obesitaskirurgi hos kraftigt överviktiga individer med typ 2 diabetes, leder till normalisering eller kraftigt minskning av blodsockernivåer (hemoglobin A1c, HbA1c), förhöjda blodfetter (hyperlipidemi), högt blodtryck (hypertoni) och obstruktiv sömnapné.
Hos mer än tre fjärdedelar av de patienter som genomgår obesitaskirurgi noteras en komplett tillbakagång av typ 2 diabetes och av de patienter som inte blev av med sin diabetes upplevde hälften en klinisk förbättring av sin diabetes sjukdom vilket innebär att ca 85 % av alla patienter med diabetes upplever en klinisk förbättring efter obesitaskirurgi.4-6 Flera andra studier rapporterar liknande resultat.7,8
I den välkända svenska studien som heter Swedish Obese Subjects (SOS) så observerades att efter 2 års uppföljningstid så minskade insulinnivåer som patienter med diabetes behövde använda för att kontrollera sitt blodsocker. Studien noterade att insulinnivåerna minskade med 60 % och långtidsblodsockret minskade med 20 % hos personer som behandlades med fetmakirurgi,9 kontrollgruppen (den grupp som man jämför interventionen med), dvs de som inte genomgick fetmakirurgi hade 3 gånger ökad risk för typ 2 diabetes jämfört med patienter som genomgått operationen.
Normalisering av blodsockernivåerna hos personer med typ 2 diabetes inträffade oftast några dagar efter operationen, ibland även innan patienten upplevde en märkbar viktnedgång, operationsmetoderna i den svenska studien var framför allt Gastric bypass, Vertikal banded gastroplasty och Gastric banding.4
Individerna som genomgått kirurgi i SOS-studien noterade en tydlig viktminskning tämligen kort efter operationen men efter ett tag observerades en lätt viktuppgång, patienterna som genomgick operationen hade fortfarande betydligt lägre BMI 10 år efter ingreppen. Studien observerade även att personerna som genomgick fetmakirurgi hade en kraftigt reducerad risk för förtida död och andra fruktade komplikationer som stroke och akut hjärtinfarkt.5
En relativt ny amerikansk studie har undersökt hur effektivt det är att behandla individer med okontrollerad typ 2 diabetes och BMI 27 – 35 kg/m2 med fetmakirurgi och har sedan följt patienterna i 5 år efter operationen. Studien visade att ungefär en tredjedel av de som genomgick Gastric bypass hade förbättrad blodsockerkontroll, förbättrade nivåer av olika blodfetter och tydlig viktnedgång efter 5 år.10
Studien visade även att Roux-en-Y gastric bypass (RYGB) operationen var mest effektiv mot kardiovaskulära riskfaktorer och en stor andel patienter kunde avsluta med dagliga insulininjektioner och tablettbehandling mot sin diabetes efter operationen, de andra operationsmetoderna var också väldigt effektiva. Studien visade att 45 % av patienterna som genomgick RYGB inte behövde insulinbehandling efteråt, jämfört med 25 % av patienters som opererades med Sleeve gastroectomi, en annan restriktiv behandlingsmetod vid fetmakirurgi.
Flera organisationer överväger att rekommendera fetmakirurgi som behandling för individer med typ 2 diabetes och ett BMI mellan 30 – 30 kg/m2 (> 27.5 kg/m2 för östasiater), som inte upplever tillräckligt bra resultat med enbart medicinsk behandling eller livsstilsförändringar.11
Experimentell forskning visar att fetmakirurgi som utförs på djur och människor som inte lider av fetma (BMI < 30 kg/m2) fortfarande upplever positiva effekter på blodsockernivåerna även om det inte går ner särskilt mycket i vikt.2 En metaanalys demonstrerade att individer med BMI > 35 kg/m2 hade lika stora förbättringar av blodsockernivåerna som de individer med BMI < 35 kg/m2 som opererades.7
Andra studier rapporterar att individer med typ 2 diabetes och BMI 29-30 kg/m2 som genomgick malabsorptiva metoder som t ex duodenal-jejunal bypass (DJB) utvecklade normala blodsockernivåer redan 3 månader efter operationen och majoriteten avslutade sin pågående diabetesbehandling.12 Förbättringen av blodsockernivåerna från fetmakirurgi verkar således inte vara starkt förknippat med viktnedgången som behandlingen medför.
Utöver dem förbättrade blodsockernivåerna (HbA1c) så leder fetmakirurgi även till förbättringar av andra kardiovaskulära sjukdomar, t ex höga blodfetter (hyperlipidemi) och högt blodtryck (hypertension). Studier visar även att dödligheten efter obesitaskirurgi minskar med 33-89 % de första 5 åren, det finns ingen medicinsk behandling eller livsstilsförändring som har lika kraftfull effekt som obesitaskirurgi.13,5,10,14
En studie följde 7,925 patienter som behandlades med Roux-en-Y (RYGB) och jämförde med 7,925 personer som inte behandlades med någon fetmakirurgi, efter 8.4 års uppföljningstid visade det sig att patienterna som behandlades med Roux-en-Y hade 40 % lägre risk för död, 56 % lägre risk för hjärt-kärlsjukdomar och 60 % lägre risk för cancerrelaterad död jämfört med patienterna som inte behandlades med fetmakirurgi.8
Komplikationer vid obesitaskirurgi
Det är en vanlig missuppfattning att fetmakirurgi medför flera allvarliga komplikationer som förekommer i stor utsträckning, men de tillgängliga studierna visar att så är inte fallet. En omfattande metaanalys som totalt inkluderade 361 studier och 84,048 patienter visade att risken för död inom 30 dagar efter operation var 0.28 % och risken för död från 30 dagar upp till 2 år efter operationen var 0.35 %,15 flera andra studier rapporterar att risken för död till följd av fetmakirurgi ligger kring 0.25-0.50%. Detta innebär att risken för död som direkt följd av operationen är otroligt låg.
En omfattande studie i USA visade att patienter som genomgick Roux-en-Y gastric bypass (RYGB) eller Laparoskopisk justerbar gastric band (LAGB) har en 30 dagars mortalitet kring 0.3% och endast 4.1% av alla patienter som genomgick fetmakirurgi i studien upplevde minst en kliniskt signifikant komplikation.16 Detta innebär att risken för död vid obesitaskirurgi motsvarar den risk som ses vid vanliga bukoperationer.
Studier visar att allvarliga komplikationer och död till följd obesitaskirurgi har minskat kraftig de senaste åren och dessa förbättringar beror på flera faktorer bland annat ökad användning av titthålskirurgi.17
Komplikationer till följd av obesitaskirurgi varierar från operationsmaterial som krånglar, t ex lossnar ibland de elastiska banden vid LAGB och förlorar sitt fäste om magsäcksmuskeln vilket kan orsaka vävnadsskada och magvärk. Dessutom förekommer komplikationer som beror på att sammankopplingen mellan tarmarna tappar sitt fäste (läckage), detta kan leda till blödningar, infektioner och vävnadsskada.
Vissa studier har visat att läckage från omkopplingar av tarmen vid Roux-en-Y (RYGB) är ca 5-7%. Gallstenar är en vanlig komplikation efter obesitaskirurgi vilket möjligtvis beror på den snabba viktnedgången. Vitamin- och mineralbrist är också en förekommande komplikation efter obesitaskirurgi och oftast krävs livslång behandling med vitamin- och mineraltillskott. Individer med psykisk sjukdom bör först genomgå behandling för sin psykiska sjukdom och vara psykiskt välmående innan de genomgår fetmakirurgi då operationen kan utlösa nya skov.
Andra vanliga biverkningar är återkommande blodsockerfall (hypoglykemier) och ett fenomen som på engelska kallas för ”dumping syndrome” som endast uppstår hos personer som genomgått fetmakirurgi. Dumping syndromet är en komplikation som vanligtvis uppstår efter att personer som genomgått fetmakirurgi äter en stor måltid eller äter för fort. Det kan även utlösas av mindre mängder mat fast med stort sockervärde, t ex sötsaker, choklad, karameller, läskedryck och fruktjuicer. Symptomen uppstår vanligtvis 30-60 min efter födointag.
De vanligaste symptomen är illamående, matthet, obehagskänsla, yrsel, diarré, svettningar samt hög puls. Ibland kan symptomen uppstå en till tre timmar efter födointag, utöver dessa symptom så kan patienten drabbas av blodsockerfall och i vissa fall medvetandeförlust. Olika knep som kan minska risken för dumping syndromet är att äta mindre måltider, undvika att dricka mycket vätska i samband med måltider, konsumtion av mat med färre snabba kolhydrater, tugga maten ordentligt, undvik alkohol, många patienter tycker att det hjälper om man lägger sig ner på rygg efter födointag.
Dumping syndromet beror på att en stor mängd mat kommer snabbt ner i tarmen och orsakar en spänning i magen eller tarmen (nedre magmunnen) vilket gör att stort utbyte av vätska och andra näringsämnen (makropartiklar) förflyttar sig från kroppens blodbana till tarmhålan.
När stora mängder mat eller vätska hamnar i magsäcken eller tarmarna för fort, så expanderar dessa vävnader snabbt och den snabba spänningen i tarmarna leder till aktivering av det ofrivilliga nervsystemet (autonoma nervsystemet). Aktivering av nervsystemet förstärker många av dem fysiologiska reaktioner som ger upphov till symptomen vid ”dumping syndrome”.
Födointag som innehåller stora sockermängder leder till snabb stegring av blodsockernivåerna och som försvar utsöndras större halter insulin från bukspottskörteln vilket också leder till ett blodsockerfall, dessutom attraherar sockermolekylerna stora vätskemängder från blodbanan ut till tarmhålan vilket leder till vätskevolymförlust från kroppens blodcirkulation.
Metabola förbättringar vid obesitaskirurgi
Obesitaskirurgi har goda effekter på sockermetabolismen och påverkar kroppens insulinutsöndring och känslighet positivt. Roux-en-Y gastric bypass (RYGB) tros förbättra metabola funktioner hos individer med typ 2 diabetes genom att förstärka insulinkänsligheten och även förstärka beta-cells funktionen (insulinproducerande cellerna i bukspottskörteln), dessa positiva fysiologiska mekanismerna har man inte känt till tidigare.18
Studier visar även att gastric bypass kan leda till vitalisering av beta-cellerna i bukspottskörteln och sockermetabolismen verkar förbättras, beta-celler blir mer känsliga för blodsockernivåerna och deras förmåga att utsöndra insulin blir även bättre. Att kroppens beta-celler utvecklar en nedsatt känslighet för blodsocker är vanligt vid typ 2 diabetes, men många forskare tycker att resultaten även tyder på att dessa sjukdomsprocesser är reversibla.19 Dessutom noterades en större frisättning av glukagonliknande peptid-1 (GLP-1) och inkretiner från tarmarna, detta är hormoner som frisätts vid födointag som reglerar blodsockernivåerna.
| Metabola förbättringar vid obesitaskirurgi7 | |||
| Kliniska förbättringar | Förbättringar för olika ingrepp i procent (%) | ||
| LAGB | RYGB | BPD | |
| Återgång av typ 2 diabetes | 48 | 84 | 98 |
| Normalisering av högt blodtryck (hypertension) | 43 | 68 | 83 |
| Normalisering av höga blodfetter (hyperlipidemi) | 59 | 97 | 99 |
| Viktnedgång i procent (%) | 47 | 62 | 70 |
| Laparoskopisk justerbar gastric bandning (LAGB), Roux-en-Y gastric bypass (RYGB), Biliopankreatisk avledning (BPD) |
Flera metabola förbättringar som sker efter gastric bypass kirurgi beror delvis på omgjord anatomi eftersom att detta leder till störningar i hormonfrisättning från olika hormonutsöndrande celler i mag-tarmkanalen och detta leder till förändringar av insulinproduktionen och insulinfrisättning. Vissa forskargrupper visar att tarmfloran genomgår ändringar samt att obesitaskirurgi leder till återställning av svåra rubbningar i inkretin frisättningen från mag-tarmkanalen. Inkretin är ett hormon som signalerar till vår bukspottskörtel (pankreas) att tarmen innehåller energirik föda och insulin utsöndras till följd av detta.20
Studier har observerat att en stor andel av patienterna som genomgår fetmakirurgi återför sin typ 2 diabetes många år efter att dem ”botats” från sjukdomen och inte behövt ta insulin eller tabletter dagligen. av de som blir kvitt sin typ 2 diabetes återför ca 20-30% av alla patienter typ 2 diabetes efter 3-5 år. Studier har noterat att en riskfaktor för att återinsjukna i typ 2 diabetes är lång diabetesduration innan operation, vilket talar för tidig intervention mot fetma vid typ 2 diabetes. Patienter med diabetes mer än 5 år hade 3.8 gånger ökad risk att återfå sin diabetessjukdom efter 5 år jämfört med individer som haft sjukdomsduration mindre än 5 år.
Uppföljning efter fetmakirurgi
Efter operation sjukskrivs vanligtvis individen i 2-7 veckor. Personen får oftast etablera kontakt med dietist där de rekommenderas flytande kost under 2-4 veckor, därefter succesiv övergång till puréer och normalkost, samt multivitamintillskott (kalk med D-vitamin och Vitamin-B12), vissa rekommenderar även järn- och folacinbehandling.
Flera patienter erhåller även läkemedel mot sura uppstötningar och erbjuds behandling mot detta med protonpumpshämmare (PPI) den första perioden efter operation, en stor andel patienter behöver livslång behandling mot sura uppstötningar efter fetmakirurgi. Lämplig viktnedgång är ca 0.5-1.0 kg per vecka. Efter obesitaskirurgi är det mycket viktigt att patienterna äter små portioner och tuggar sin mat ordentligt, detta beror på att magsäcken, beroende på vilken operation patienten genomgått, endast klarar av mindre mängder föda, ca 2-2.5 deciliter.
Det är viktigt att kosten innehåller tillräckligt med näring när portionerna är så små, undvik därför fet mat och snabba kolhydrater, samt att äta ofta och regelbundet. Efter drygt 2 veckor kan patienten sakta övergå till normalkost, dvs. kött, fisk, pure och kokt mat, detta pågår i tre veckor upp till 1 månad, efter detta kan patienter börja äta fiberrikare kost, råkost och fullkorn. Oftast rekommenderas att inte dricka vätska samtidigt som patienter äter, se till att dricka innan eller efter måltid så att magen hinner ta hand om vätskan innan du stoppar i dig maten.
Efter obesitaskirurgi förekommer det att patienter har kvar mycket överskottshud eftersom att patienter går ner mycket i vikt. Detta kan orsaka skav, eksem och rörelseproblem, patienter erbjuds att få detta bortopererat men får då inte gå upp eller ned i vikt och ska ha ett BMI under 30 kg/m2 eller lägre.
Referenser
- Bariatric Surgery. October 2004:1-15.
- Cohen R, Pinheiro JS, Correa JL, Schiavon CA. Laparoscopic Roux-en-Y gastric bypass for BMI <35 kg/m2: a tailored approach. Surgery for Obesity and Related Diseases. 2006;2(3):401-404. doi:10.1016/j.soard.2006.02.011.
- Thaler JP, Cummings DE. Minireview: Hormonal and metabolic mechanisms of diabetes remission after gastrointestinal surgery. Endocrinology. 2009;150(6):2518-2525. doi:10.1210/en.2009-0367.
- Sjöström L, Lindroos A-K, Peltonen M, et al. Lifestyle, diabetes, and cardiovascular risk factors 10 years after bariatric surgery. N Engl J Med. 2004;351(26):2683-2693. doi:10.1056/NEJMoa035622.
- Sjöström L, Peltonen M, Jacobson P, et al. Bariatric surgery and long-term cardiovascular events. JAMA. 2012;307(1):56-65. doi:10.1001/jama.2011.1914.
- Dixon JB, O’Brien PE, Playfair J, et al. Adjustable gastric banding and conventional therapy for type 2 diabetes: a randomized controlled trial. JAMA. 2008;299(3):316-323. doi:10.1001/jama.299.3.316.
- Buchwald H, Avidor Y, Braunwald E, et al. Bariatric surgery: a systematic review and meta-analysis. JAMA. 2004;292(14):1724-1737. doi:10.1001/jama.292.14.1724.
- Adams TD, Gress RE, Smith SC, et al. Long-term mortality after gastric bypass surgery. N Engl J Med. 2007;357(8):753-761. doi:10.1056/NEJMoa066603.
- Sjöström L, Narbro K, Sjöström CD, et al. Effects of bariatric surgery on mortality in Swedish obese subjects. N Engl J Med. 2007;357(8):741-752. doi:10.1056/NEJMoa066254.
- Schauer PR, Bhatt DL, Kirwan JP, et al. Bariatric Surgery versus Intensive Medical Therapy for Diabetes – 5-Year Outcomes. N Engl J Med. 2017;376(7):641-651. doi:10.1056/NEJMoa1600869.
- Rubino F, Nathan DM, Eckel RH, et al. Metabolic Surgery in the Treatment Algorithm for Type 2 Diabetes: A Joint Statement by International Diabetes Organizations. Diabetes Care. 2016;39(6):861-877. doi:10.2337/dc16-0236.
- Cohen RV, Schiavon CA, Pinheiro JS, Correa JL, Rubino F. Duodenal-jejunal bypass for the treatment of type 2 diabetes in patients with body mass index of 22–34 kg/m2: a report of 2 cases. Surgery for Obesity and Related Diseases. 2007;3(2):195-197. doi:10.1016/j.soard.2007.01.009.
- Christou NV, Sampalis JS, Liberman M, et al. Surgery Decreases Long-term Mortality, Morbidity, and Health Care Use in Morbidly Obese Patients. Annals of Surgery. 2004;240(3):416-424. doi:10.1097/01.sla.0000137343.63376.19.
- Perry CD, Hutter MM, Smith DB, Newhouse JP, McNeil BJ. Survival and Changes in Comorbidities After Bariatric Surgery. Annals of Surgery. 2008;247(1):21-27. doi:10.1097/SLA.0b013e318142cb4b.
- Buchwald H, Estok R, Fahrbach K, Banel D, Sledge I. Trends in mortality in bariatric surgery: A systematic review and meta-analysis. Surgery. 2007;142(4):621-635. doi:10.1016/j.surg.2007.07.018.
- Longitudinal Assessment of Bariatric Surgery (LABS) Consortium, Flum DR, Belle SH, et al. Perioperative safety in the longitudinal assessment of bariatric surgery. N Engl J Med. 2009;361(5):445-454. doi:10.1056/NEJMoa0901836.
- Nguyen NT, Hinojosa M, Fayad C, Varela E, Wilson SE. Use and outcomes of laparoscopic versus open gastric bypass at academic medical centers. J Am Coll Surg. 2007;205(2):248-255. doi:10.1016/j.jamcollsurg.2007.03.011.
- Mari A, Manco M, Guidone C, et al. Restoration of normal glucose tolerance in severely obese patients after bilio-pancreatic diversion: role of insulin sensitivity and beta cell function. Diabetologia. 2006;49(9):2136-2143. doi:10.1007/s00125-006-0337-x.
- Polyzogopoulou EV, Kalfarentzos F, Vagenakis AG, Alexandrides TK. Restoration of euglycemia and normal acute insulin response to glucose in obese subjects with type 2 diabetes following bariatric surgery. Diabetes. 2003;52(5):1098-1103.
- Lovshin JA, Drucker DJ. Incretin-based therapies for type 2 diabetes mellitus. Nat Rev Endocrinol. 2009;5(5):262-269. doi:10.1038/nrendo.2009.48.